Colonisation bactérienne chronique de l'intestin grêle
La colonisation bactérienne chronique de l'intestin grêle (CBCG)[1], aussi appelé SIBO (pour Small Intestinal Bacterial Overgrowth), consiste en une prolifération excessive et pathologique de bactéries au niveau de l'intestin grêle. Normalement, c'est dans le côlon que se trouve la majorité du microbiote intestinal, soit 1 à 2 kilos de bactéries, selon les individus.
En cas de CBCG, la lumière et la paroi de l'intestin grêle, voire du duodénum, abritent en surnombre bactéries et virus qui en détruisent le mucus protecteur, altèrent profondément l'architecture de la barrière muqueuse intestinale qui doit en assurer l'imperméabilité, perturbent le bon fonctionnement des entérocytes et du système immunitaire sous-jacent (tissu lymphoïde associé au tube digestif ou GALT en anglais). Il s'ensuit une malabsorption progressive de nutriments alimentaires dont se nourrissent les bactéries. S'installe alors un cercle vicieux infectieux, amplifié par les carences nutritionnelles ainsi que par une dysimmunité induite via la stimulation des lymphocytes T régulateurs.
Synonymes
[modifier | modifier le code]La CBCG[2] est souvent dénommée (par les médecins et les médias sur l'Internet notamment), par son acronyme anglais : SIBO[3] (pour Small Intestinal Bacterial Overgrowth).
Il n'y a pas de consensus pour la terminologie francophone, qui utilise aussi « Pullulation Bactérienne du grêle », « Surcroissance Bactérienne de l'intestin grêle », « Prolifération Bactérienne Chronique du Grêle » (PBCG).
Prévalence
[modifier | modifier le code]Elle est inconnue dans le monde, et encore difficile à déterminer car très sous-diagnostiquée[4], les médecins y étant peu sensibilisés lors de leurs études, hormis dans les pays anglo-saxons.
De plus les tests de détection produisent beaucoup de faux négatifs[5], pour des raisons détaillées ci-dessous.
La fréquence de la CBCG augmente avec l'âge[6].
Physiopathologie
[modifier | modifier le code]Les glucides dont les apports alimentaires sont trop importants par rapport à la capacité d'absorption de la muqueuse jéjunale ou dont l'absorption muqueuse est réduite pour quelque raison que ce soit, subissent une fermentation rapide par les bactéries du tractus digestif[7]. Ces bactéries, en recevant suffisamment de substrat nutritif, se multiplient rapidement et se retrouvent en concentration excessive au niveau de l'intestin grêle, voire du duodénum et même parfois de l'estomac. Il y a donc compétition entre la capacité d'absorption muqueuse des glucides et leur fermentation par les bactéries[8].
Il en résulte une production importante de multiples gaz, dont l'hydrogène, le méthane, le méthylacétate, l'hydrogène sulfureux… par ordre de fréquence. L'hydrogène se dilatant énormément entraîne de gros ballonnements abdominaux, particulièrement désagréables. Escherichia coli, Streptococcus, Lactobacillus, Bacteroides et Enterococcus sont couramment impliqués[9]. Le méthane[10], quant à lui, donne peu de ballonnement, mais est responsable d'un ralentissement du transit digestif, favorisant les reflux gastro-œsophagiens (RGO) et une constipation terminale[11],[12]. Une production d'hydrogène sulfureux se reconnait aisément de par son odeur caractéristique d’œuf pourri au niveau de l'haleine à jeun ou lors d'émission de gaz aboraux.
Outre les gaz, les bactéries, en consommant l'excès de glucides alimentaires, produisent de nombreux métabolites en grande quantité, dont des acides gras volatils, encore nommés acides gras à chaîne courte (AGCC) tels qu'acétate, propionate, butyrate... Ces derniers surchargent le foie, y installant stéatose et inflammation chronique. Il y a également la production de D-lactate qui est impliquée notamment dans la symptomatologie du syndrome de la fatigue chronique[13].
Le lipopolysaccharide (LPS) ou Endotoxine provenant de la paroi des bactéries gram négatif provoque une augmentation de la perméabilité de l'intestin grêle, en venant se fixer sur son récepteur TLR4 (de la famille des Toll-like Receptors ou TLR) situé notamment à la surface des entérocytes[14]. Il s'ensuit une augmentation de la Zonuline, que l'on peut doser aussi bien dans le sang que dans les selles et qui entraîne une dislocation des jonctions serrées entre les entérocytes. Cela a trois conséquences : ouverture du passage para-cellulaire pour de grosses molécules ; diminution des capacités d'absorption du grêle à la suite des altérations du pôle apical des entérocytes avec, d'une part, réduction en hauteur de la bordure brosse et, d'autre part, dépolarisation des transporteurs transmembranaires (il n'y a donc plus ségrégation des phénomènes d'import du contenu luminal à la face apicale et d'export vers les lymphatiques à la face basale) ; les enzymes intestinales, telles la lactase ou la lipase intestinale ne sont plus sécrétées par les cellules altérées, expliquant entre autres l'intolérance au lactose[15].
Le LPS en passant dans le sang se fixe sur tous les TLR4 qu'il rencontre, notamment sur les monocytes circulants et les macrophages tissulaires, mais également au niveau de toutes les barrières physiologiques du corps, comme la barrière hémato-encéphalique[16] (BHE) interface entre le sang et le cerveau. Le même phénomène se retrouve au niveau de tous les vaisseaux, des muqueuses pulmonaires ou des voies aériennes supérieures, des voies urinaires et génitales, du placenta...
Il s'ensuit notamment : 1) une dys-immunité et des phénomènes inflammatoires par stimulation excessive du système immunitaire sous-muqueux et mésentérique, 2) une surcharge de la détoxification hépatique par les toxines bactériennes et les macromolécules alimentaires non digérées qui prennent la voie de la veine porte, après être passé entre les entérocytes[17], 3) des carences nutritionnelles par mal-digestion et mal-absorption, 4) un stress oxydant.
Une muqueuse agressée en continu entraîne une immunodépression chronique qui fait le lit des maladies auto-immunes via la production de globules blancs autoréactifs (TH17) et ouvrira la voie au développement de polypes et cancers.
De plus en plus d'études récentes démontrent l'importance des répercussions de toute pathologie gingivale chronique sur de nombreuses pathologies générales. Qu'elle soit due à une prolifération virale ou à une dysbiose bactérienne, voire des deux, toute gingivite ou parodontite doit être traitée avec le plus grand soin et le plus précocement possible.
Facteurs de risque
[modifier | modifier le code]| Facteurs de risque de CBCG ou SIBO | |
|---|---|
| Facteurs de risques | Causes |
| Achlorhydrie gastrique | Traitement au long cours par inhibiteur de la pompe à protons[18] (IPP)
Gastrite auto-immune |
| Variations anatomiques de l'intestin grêle avec stase | Syndrome de l'anse afférente[19] après gastro-jéjununo-stomie[20] de Bilroth II
Diverticule de l'intestin grêle, Entérite radique Obstructions, syndrome de l'anse borgne[21] |
| Troubles de la motilité de l'intestin grêle[22] | Neuropathie diabétique autonome, Sclérodermie[23]
Pseudo-obstruction intestinale chronique[24] Diverticule de l'intestin grêle, syndrome de l'intestin irritable[25] |
| Fistules gastro-coliques ou colo-entériques | Maladie de Crohn[26], Tumeurs malignes
Séquelles d'interventions chirurgicales abdominales[27] |
| Divers | SIDA, Pancréatite chronique, Cirrhose du foie
Déficit en IgA, Déficit immunitaire commun variable (DICV) Stéatose hépatique non alcoolique, Fibromyalgie[28], Maladie cœliaque |
Les facteurs de risque incluent la résection intestinale, la chirurgie bariatrique, les troubles de la motilité gastro-intestinale, les désordres du système immunitaire tels que le déficit en IgA sécrétoires, l'utilisation prolongée d' inhibiteurs de la pompe à protons (IPP), l'utilisation récurrente d'antibiotiques, l’infection à Helicobacter pylori, certaines parasitoses, la prise de probiotiques, l’insuffisance pancréatique, les traitements immunosuppresseurs, la radiothérapie et la chimiothérapie, les affections qui affectent la motilité de l'intestin, telles que la sclérodermie[29], la maladie cœliaque[30], la maladie de Crohn[31],[32] et autres maladies inflammatoires chroniques de l'intestin (MICI), l'insuffisance rénale, l'hypothyroïdie[33], les neuropathies diabétiques ou autres qui atteignent le nerf vague, une consommation excessive de sucres, l’intolérance au gluten, au fructose, au lactose, une mauvaise mastication, un excès de stress…
Symptômes
[modifier | modifier le code]Ils varient considérablement en fonction selon la composition de la flore bactérienne de l’intestin grêle, selon sa concentration et selon sa localisation : proximale (gastroduodénale, jéjunale), ou plus distale (au niveau de l'iléon).
Les symptômes comprennent dyspepsie[réf. nécessaire], reflux gastro-œsophagien[réf. nécessaire], ballonnements, flatulences plus ou moins malodorantes suivant la nature des gaz produits, douleurs abdominales, syndrome de l'intestin irritable (SII)[34], diarrhée[35] ou constipation, stéatorrhée, fatigue, "brain-fog" ou esprit embrumé avec lenteur d'idéation et mauvaise mémoire à court terme, céphalées, arthralgies, intolérance au lactose et à d'autres saccharides, intolérances et allergies à diverses protéines alimentaires, syndrome d'intolérance à l'histamine.
Diagnostic différentiel de CBCG (ou SIBO)
[modifier | modifier le code]- On suspecte en présence de symptômes tels que ballonnements, douleurs abdominales, diarrhée[36],[37]…
- Existe-t-il des facteurs de risque de présenter une CBCG (ou SIBO) ? (voir le Tableau 1)
- Existe-t-il d'autres causes justifiant les symptômes abdominaux présentées par le patient ? (sont-elles exclues ou traitées de façon optimale ?)
- MICI (Maladie de Crohn, rectocolite ulcérohémorragique)
- Maladie cœliaque[38]
- Pancréatite
- Y a-t-il anémie ou carences en vitamine A, D[39], E, K[40], Vit B12, Fer, hypo-albuminémie[41] ?
- Les tests respiratoires au glucose ou au lactulose sont-ils positifs ? Attention, il faut mesurer non seulement l'hydrogène expiré, mais également le méthane[42], sinon on trouve de nombreux faux négatifs[43].
- Observe-t-on une amélioration des symptômes après traitement Antibiotique, phytothérapique ou adaptation du régime nutritionnel ?
Comorbidités
[modifier | modifier le code]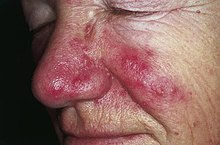
Une prolifération bactérienne et l'hyperperméabilité intestinales favorisent, entre autres, des maladies cutanées[44] telles qu'acné, rosacée, psoriasis, eczéma, urticaire, photosensibilité, syndrome de l'intestin irritable[45],[46], maladies infectieuses et inflammatoires de l’intestin, maladies rhumatismales, hépatites toxiques, pancréatites chroniques, fibromyalgie[47], syndrome de fatigue chronique(SFC)[48],[49], sensibilité chimique multiple, anxiété, dépression, hyperactivité, syndrome des jambes sans repos, certaines formes d'autisme, maladie de Parkinson, maladies auto-immunes, polypes et cancers.
Les bactéries méthanogènes (productrices de méthane) consomment du tryptophane, l'acide aminé précurseur de la sérotonine, pouvant ainsi générer un syndrome dépressif. Le méthane, en se combinant à d’autres gaz ou à des acides gras volatils, peut former des composés cycliques capables d'induire des troubles du comportement.
Une infertilité peut découler de l'altération de l'intégrité de la muqueuse utérine et d'une dysfonction ovarienne, concomitantes à une hyperperméabilité digestive. Le nouveau-né hérite en grande partie la flore digestive de sa mère lors de l'accouchement puis lors de l'allaitement (où 30% de la flore sont transmis) et lors des contacts rapprochés. Une bonne flore maternelle est donc indispensable avant la conception, pendant la grossesse et après l'accouchement car une dysbiose intestinale maternelle (via les nombreux métabolites produits) va modifier l'ADN par voie épigénétique ; l'expression des gènes maternels, mais aussi fœtaux (et même des gamètes de ce dernier) est alors modifiée. Trois générations successives au moins sont alors sous l'influence de cette dysbiose.
Une stase gastrique peut générer une constipation terminale à la suite du réflexe reliant vidanges gastrique et rectales. Les tests respiratoires montrent alors une surproduction de gaz à jeun de type méthylacétate (Méthane + Acétate). L’échographie montre un estomac distendu par des gaz et hypotonique avec stase gastro-duodénale. Le reflux duodénal vers l’estomac entraîne des sels biliaires qui irritent la paroi gastrique avant d'être détruits par l’acidité. L’acide acétique va être source de cellulite, de graisse viscérale et de stéatose hépatique[17], avec développement d'un syndrome métabolique : hypertension, hypercholestérolémie, résistance à l'insuline puis diabète de type 2 et maladies cardio-vasculaires.
Carences nutritionnelles
[modifier | modifier le code]Une PBIG sévère peut causer :
- une malabsorption du fer (détourné par les bactéries) entraîne une anémie microcytaire
- une malabsorption de la vitamine B12 peut provenir d'une dégradation de cette vitamine par certaines bactéries de l’intestin grêle, elle entraine une anémie mégaloblastique. Par contre, un excès d'acide folique peut être dû à sa synthèse par les bactéries de l'intestin grêle.
- une malabsorption des lipides (qui fait suite à la déconjugaison des sels biliaires par les enzymes de la flore bactérienne du grêle)[50] (BSH: Bile Salt Hydrolase) ; l'altération fonctionnelle des entérocytes entraîne des carences en acides gras essentiels (tels les oméga 3: EPA et DHA) et en vitamines liposolubles (A, D, E, K), entraînant notamment des neuropathies, des dysfonctionnements immunitaires, des troubles de la coagulation[40], de l'inflammation, un risque d'ostéoporose. Une baisse du taux de vitamine D3 sérique, par blocage de son absorption ou par altération de son activation métabolique hépatique, est un marqueur de l’inflammation digestive chronique et indirectement un marqueur du risque de maladies auto-immunes.
- une malabsorption des protéines menant à la cachexie[51].
Diagnostic
[modifier | modifier le code]Depuis les années 1980, il est souvent posé à l'aide d'un test respiratoire[52],[53]. Après ingestion de 10 gr de lactulose la machine dose l'hydrogène et le méthane dans l'air expiré, à intervalles réguliers (15, 20 ou 30 minutes) durant 2 heures. On doit assister à une élévation précoce du taux d'hydrogène. Si l'élévation est plus tardive, il s'agit généralement d'une dysbiose colique.
La CBCG peut aussi être diagnostiquée par culture bactérienne, après gastroscopie et aspiration de liquide duodénal, voire mieux, jéjunal. L'examen est plus invasif, avec des faux négatifs en cas d'aspiration trop haute de l'intestin grêle ou en présence de germes anaérobies ne se développant pas dans les milieux de culture utilisés[54].
Traitements
[modifier | modifier le code]Au fil du temps la pullulation microbienne s’installe dans des couches de plus en plus profondes du mucus en formant un biofilm particulièrement résistant qui abrase la muqueuse et dans lequel on retrouve des bactéries à l'état quiescent, donc insensibles à tout traitement, même drastique. La prise en charge pourra donc durer plus d'un an. Au-delà d'une simple action sur les ballonnements ou le transit, il faudra gérer les infections virales chroniques, qu'elles soient buccales ou hépatiques. Pour ce qui concerne la stéatose hépatique, il faudra, avant tout, tenir compte de la stase gastroduodénale.
Il sera donc nécessaire de prendre en charge simultanément[55] la prolifération bactérienne, la stase, qu'elle soit gastrique, duodénale, jéjunale, iléale ou généralisée, l'hyperperméabilité et l'inflammation intestinales, l'optimisation des apports alimentaires et le traitement des carences, l'immunité, la stéatose hépatique, les pathologies sous-jacentes[56].
Antibiotiques
[modifier | modifier le code]Ils constituent encore malheureusement le seul traitement de base pour beaucoup de praticiens[57]. La rifaximine[58] est un antibiotique qui est très peu absorbé par la muqueuse intestinale. En cas de constipation[59], certains recommandent d'y ajouter la néomycine, cette dernière semblant plus active sur les bactéries méthanogènes et qui est responsable de cette constipation. Malheureusement, la symptomatologie récidive souvent au bout de quelques semaines, ce qui nécessite de réitérer régulièrement le traitement antibiotique[60], ce qui n'est pas anodin[61]. Cependant, une étude comparant deux formulations à base de plantes[62] ou d'un mélange d'huiles essentielles par rapport au traitement antibiotique standard a démontré que les herbes avaient un effet égal ou supérieur à celui des antibiotiques[63].
Huiles essentielles (HE)
[modifier | modifier le code]Notamment des mélanges d'HE peuvent être utilisés par voie orale, tels que : (origan compact[64] + écorce de cannelle + clou de girofle) en cas d'excès de production de méthane, (thym à linalol[65]+ menthe poivrée[66],[67] + clou de girofle) en présence d'un excès d'hydrogène. Mais, comme toute huile essentielle prise par voie orale, à utiliser en très petite quantité et pour une durée déterminée.
Prokinétiques
[modifier | modifier le code]Pour contrer la dysmotilité digestive avec stase gastro-duodénale ou grêle, l'érythromycine, parfois à forte dose (3x 650 mg/jour), est prescrite dans les cas graves tels que la sclérodermie, mais plus souvent à doses nettement plus faible, de l'ordre de 50 mg. Les sels de Magnésium sont utiles, notamment sous forme de sulfate, ou sel d'Epsom, à raison de 5 gr dilués dans 300 à 500 ml d'eau et additionnés de jus de citron afin de masquer le goût extrêmement amer. Il faut attendre quelques heures pour que le sel soit parfaitement dissout. Cette solution se boit 1 à 2 heures après les repas principaux. L'acide ursodéoxycholique (AUDC) commercialisé sous les noms de Ursochol (cp à 150, 300 voire 500 mg) à raison de 20 mg/kg permet 1° de restaurer les stocks hépatiques en sels biliaires et leur cycle entéro-hépatique, 2° exerce une activité prokinétique sur l'intestin et les voies biliaires, 3° exerce une action bactéricide sur certaines bactéries pathogènes. Les sels de Magnésium et les sels biliaires ayant un effet laxatif, ils sont utiles en cas de constipation opiniâtre, mais leur usage est limité en présence de diarrhée.
Une activité physique ou sportive modérée à intense, pratiquée de façon régulière, permet d'entraîner une hypoglycémie, qui réduit la sécrétion de GLP1 (Glucagon-like peptide-1) au niveau iléal, ce qui accélère le transit grêle.
L'HE de gingembre est active contre la stase gastrique.
Probiotiques
[modifier | modifier le code]Ils sont également souvent utilisés, comportant une seule souche bactérienne tel le Lactobacillus casei[68] ou une association de diverses souches[69].
Régime alimentaire pauvre en FODMAP
[modifier | modifier le code]Les FODMAP sont fortement fermentescibles[70] à la suite de leur pauvre absorption naturelle par la muqueuse grêle[71]. Ils favorisent la croissance de nombreuses bactéries[72]. Beaucoup d'entre eux font d'ailleurs partie des prébiotiques.
| Types de Sucres | Sucres ciblés | Aliments |
|---|---|---|
| Oligosaccharides | FOS (Fructo-Oligo-Saccharides)
GOS (Galacto-Oligo-Saccharides) |
Blé, Orge, Seigle, Oignons, Poireau, Ail, Échalote, Artichaut, Betterave, Fenouil,
Petits pois, Chicorée, Pistache, Noix de cajou, Légumineuses, Lentilles, Pois chiche |
| Disaccharides | Lactose | Lait et dérivés, Fromages frais non fermentés |
| Monosaccharides | Fructose
(Si en excès par rapport au Glucose) |
pomme, Poire, Mangue, Cerise, Pastèque, Asperge, Sucre de table,
pois mange-tout, Miel, Sirop de glucose-fructose |
| Polyols | Mannitol, Maltitol, Sorbitol, Xylitol | Pomme, Poire, Abricot, Cerise, Nectarine, Pêche, Prune, Pastèque, Champignons,
Choux-fleur, Chewing-gum et Sucreries |
Jeûne intermittent
[modifier | modifier le code]Un jeûne intermittent[73], peut être intéressant, notamment celui durant environ 16 heures consécutives, ce qui veut dire manger deux repas distants de 8 h avec éventuellement une collation entre les deux. Souvent, le plus simple et le plus acceptable socialement consiste à manger vers 12 h et 20 h, avec une collation vers 16 h. Mais entre le repas du soir à 20 h et celui du lendemain midi il ne faut rien absorber, solide comme liquide qui puisse servir de nourriture aux bactéries. De l'eau, du café, du thé ou une tisane sont bien sûr permis, à condition de ne pas abuser de sucre et surtout d'éviter tous les édulcorants, qui eux entretiennent la dysbiose. Bien sûr, à condition de respecter la durée de 16 h de jeûne, on peut placer les repas pendant la période de la journée qui semble être la plus propice en fonction des préférences et du mode de vie du patient. Ce jeûne en plus de réduire les apports caloriques, le poids et surtout la masse grasse, il permet d'améliorer la sensibilité à l'insuline[74] tout en affamant les bactéries du grêle et en favorisant le péristaltisme qui les élimine vers le colon.
Lutte contre la constipation
[modifier | modifier le code]Ont déjà été mentionnés les sels de magnésium, l'acide ursodéoxycholique, l'activité physique et un apport suffisant en fibres[75] et en eau. À cela il faut ajouter les graines de lin, de chia ou de psyllium (plantain). La flore méthanogène[76] est le plus souvent le responsable de cette constipation terminale[77]. Parfois, il faut avoir recours à des antibiotiques actifs contre cette flore méthanogène. Une alternative est l'utilisation d'huiles essentielles.
Optimisation des apports alimentaires
[modifier | modifier le code]Faciliter l'absorption des sucres: mastication suffisante, réduire et fractionner surtout les apports en sucres rapides[78]: une à deux portions de fruits maximum et pris à distance des repas, blanchir les légumes afin d'éliminer les FODMAP en excès[79], cuire et mixer fruits et légumes[80].
Réduction de l’hyperperméabilité intestinale
[modifier | modifier le code]En restaurant l’intégrité de la muqueuse intestinale grâce au champignon Shiitake et à l'HE de menthe poivrée. Certains champignons tels le pleurote ou le Phellinus linteus sont également conseillés. Il s’agira également de favoriser une meilleure trophicité des cellules de l’intestin grâce à un autre champignon (Hericium erinaceus) et à la spiruline.
Restitution d'une bonne immunité
[modifier | modifier le code]Rechercher et traiter les proliférations virales, qu'elles soient buccales ou digestives, grâce à certains champignons (Trametes versicolor).
Doser la vitamine D : des taux sanguins supérieurs à 70 mg/ml sont primordiaux pour une bonne immunité (cancer, maladie auto-immune) et le maintien d'une force musculaire optimale.
Favoriser les graisses riches en oméga-3.
Lutte contre la stéatose hépatique
[modifier | modifier le code]Il faut réduire les apports de gluten et éviter l’alcool ; HE de Citron, gingembre et arbre à thé. Utiliser des cholagogues (chardon-marie, Boldo, Berbéris, Chrysantellum) mais seulement après avoir traité la stase gastroduodénale, sinon les toxines sont réabsorbées par la circulation entéro-hépatique.
Prise en charge des pathologies sous-jacentes
[modifier | modifier le code]Recherche et traitement d'une hypothyroïdie, même fruste.
Recherche et complémentation des carences éventuelles : Vit ADEK, les vitamines B, Fer, Zinc.
Prendre en charge une neuropathie, qu'elle soit diabétique ou d'autre origine, qui peut toucher le nerf vague.
Algorithme thérapeutique traditionnel proposé en cas de suspicion de CBCG (SIBO)
[modifier | modifier le code]Après un diagnostic de CBCG suivant les symptômes caractéristiques présentés par le patient et éventuellement la réalisation d'un test respiratoire à l'hydrogène, un traitement antibiotique est instauré pendant 7 à 10 jours (par exemple Rifaximine 1,650 mg/jour en trois prises[81]).
Si les symptômes disparaissent et qu'un nouveau test respiratoire à l'hydrogène est négatif, le diagnostic de CBCG est confirmé.
Il faudra alors prendre en charge le traitement de la cause sous-jacente (cf. Tableau 1) pour éviter les récidives. Il est notamment utile d'envisager l'arrêt des IPP, voire de supplémenter en HCl, si nécessaire. Parfois, on aura même recours à une intervention chirurgicale pour résoudre un problème mécanique, tel qu'une sténose, une bride, des adhérences, une anse borgne, des diverticules du grêle, etc.
Un traitement nutritionnel voire de la phytothérapie ou des compléments alimentaires seront souvent utiles. Si nécessaire, en présence de stase gastro-duodénale ou grêle marquée, on devra employer des pro-kinétiques. Par exemple sera prescrite de l'Erythromycine à la dose de 50 mg/jour si problème léger, mais à forte dose dans des cas graves tels que la sclérodermie.
Notes et références
[modifier | modifier le code]- ↑ Martin Wilhelmi, Diana Studerus, Mathias Dolder et Stephan Vavricka, « SIBO: La réponse aux troubles abdominaux réfractaires aux traitements ? », Forum Médical Suisse ‒ Swiss Medical Forum, vol. 18, no 09, (ISSN 1661-6146 et 1661-6138, DOI 10.4414/fms.2018.03208, lire en ligne, consulté le )
- ↑ (en) Johanna Iturrino et Madhusudan Grover, « Small-Intestinal Bacterial Overgrowth », dans Practical Gastroenterology and Hepatology Board Review Toolkit, John Wiley & Sons, Ltd, (ISBN 9781119127437, lire en ligne), p. 285–290
- ↑ « sibo - PMC - NCBI », sur www.ncbi.nlm.nih.gov (consulté le )
- ↑ (en) Mark Beattie, « Bacterial overgrowth », Oxford Medicine Online, (DOI 10.1093/med/9780198759928.003.0040, lire en ligne, consulté le )
- ↑ (en) G.R. Corazza, M.G. Menozzi, A. Strocchi et L. Rasciti, « The diagnosis of small bowel bacterial overgrowth », Gastroenterology, vol. 98, no 2, , p. 302–309 (ISSN 0016-5085, DOI 10.1016/0016-5085(90)90818-l, lire en ligne, consulté le )
- ↑ (en) E. Grace, C. Shaw, K. Whelan et H. J. N. Andreyev, « Review article: small intestinal bacterial overgrowth - prevalence, clinical features, current and developing diagnostic tests, and treatment », Alimentary Pharmacology & Therapeutics, vol. 38, no 7, , p. 674–688 (ISSN 0269-2813, DOI 10.1111/apt.12456, lire en ligne, consulté le )
- ↑ (en) M. M. Walker et N. J. Talley, « Review article: bacteria and pathogenesis of disease in the upper gastrointestinal tract - beyond the era ofHelicobacter pylori », Alimentary Pharmacology & Therapeutics, vol. 39, no 8, , p. 767–779 (ISSN 0269-2813, DOI 10.1111/apt.12666, lire en ligne, consulté le )
- ↑ (en) Johanna Iturrino et Madhusudan Grover, « Small-Intestinal Bacterial Overgrowth », dans Practical Gastroenterology and Hepatology Board Review Toolkit, John Wiley & Sons, Ltd, (ISBN 9781119127437, lire en ligne), p. 285–290
- ↑ (en) Jean-Claude Rambaud, Marie José Sanson-Le Pors, Laurent Raskine et Bernard Flourié, « Bacterial populations contaminating the upper gut in patients with small intestinal bacterial overgrowth syndrome », The American Journal of Gastroenterology, vol. 94, no 5, , p. 1327–1331 (ISSN 1572-0241, DOI 10.1111/j.1572-0241.1999.01016.x, lire en ligne, consulté le )
- ↑ (en) G R Gibson, J H Cummings, G T Macfarlane et C Allison, « Alternative pathways for hydrogen disposal during fermentation in the human colon. », Gut, vol. 31, no 6, , p. 679–683 (ISSN 0017-5749, DOI 10.1136/gut.31.6.679, lire en ligne, consulté le )
- ↑ (en) M. Furnari, L. Bruzzone, E. Savarino et L. Gemignani, « P.07.18 EFFICACY OF PARTIALLY HYDROLYZED GUAR GUM TO REDUCE METHANE EXCRETION AND CLINICAL MANIFESTATION OF SUBJECTS SUFFERING FROM IRRITABLE BOWEL SYNDROME », Digestive and Liver Disease, vol. 44, , S133 (ISSN 1590-8658, DOI 10.1016/s1590-8658(12)60367-3, lire en ligne, consulté le )
- ↑ (en) Ying Zhao et Yan-Bo Yu, « Intestinal microbiota and chronic constipation », SpringerPlus, vol. 5, no 1, , p. 1130 (ISSN 2193-1801, PMID 27478747, PMCID PMC4951383, DOI 10.1186/s40064-016-2821-1, lire en ligne, consulté le )
- ↑ « Monitor on Psychology Vol 40(7), Jul-Aug, 2009 », sur PsycEXTRA Dataset, (consulté le )
- ↑ (en) Rheinallt M. Jones et Andrew S. Neish, « Recognition of bacterial pathogens and mucosal immunity », Cellular Microbiology, vol. 13, no 5, , p. 670–676 (ISSN 1462-5814, DOI 10.1111/j.1462-5822.2011.01579.x, lire en ligne, consulté le )
- ↑ (en) Jan Bures, « Small intestinal bacterial overgrowth syndrome », World Journal of Gastroenterology, vol. 16, no 24, , p. 2978 (ISSN 1007-9327, DOI 10.3748/wjg.v16.i24.2978, lire en ligne, consulté le )
- ↑ (en) Maria Cecilia Giron, Valentina Caputi, Valentina Caputi et Maria Cecilia Giron, « Microbiome-Gut-Brain Axis and Toll-Like Receptors in Parkinson’s Disease », International Journal of Molecular Sciences, vol. 19, no 6, , p. 1689 (PMID 29882798, PMCID PMC6032048, DOI 10.3390/ijms19061689, lire en ligne, consulté le )
- (en) Yurdaguel Zopf, Markus F. Neurath, Thomas Konturek et Monic Schink, « Gut–Liver Axis: How Do Gut Bacteria Influence the Liver? », Medical Sciences, vol. 6, no 3, , p. 79 (PMID 30227645, PMCID PMC6165386, DOI 10.3390/medsci6030079, lire en ligne, consulté le )
- ↑ (en) Badriul Hegar, Esther I. Hutapea, Najid Advani et Yvan Vandenplas, « A double-blind placebo-controlled randomized trial on probiotics in small bowel bacterial overgrowth in children treated with omeprazole », Jornal de Pediatria (Versão em Português), vol. 89, no 4, , p. 381–387 (ISSN 2255-5536, DOI 10.1016/j.jpedp.2012.12.007, lire en ligne, consulté le )
- ↑ (en) P G Justus, A Fernandez, J L Martin et C E King, « Altered myoelectric activity in the experimental blind loop syndrome. », Journal of Clinical Investigation, vol. 72, no 3, , p. 1064–1071 (ISSN 0021-9738, DOI 10.1172/jci111031, lire en ligne, consulté le )
- ↑ (en) P B Jeppesen et P B Mortensen, « The influence of a preserved colon on the absorption of medium chain fat in patients with small bowel resection », Gut, vol. 43, no 4, , p. 478–483 (ISSN 0017-5749, DOI 10.1136/gut.43.4.478, lire en ligne, consulté le )
- ↑ (en) Sharon F. Taylor, Judith M. Sondheimer, Ronald J. Sokol et Arnold Silverman, « Noninfectious colitis associated with short gut syndrome in infants », The Journal of Pediatrics, vol. 119, no 1, , p. 24–28 (ISSN 0022-3476, DOI 10.1016/s0022-3476(05)81033-9, lire en ligne, consulté le )
- ↑ (en) G. Vantrappen, J. Janssens, J. Hellemans et Y. Ghoos, « The Interdigestive Motor Complex of Normal Subjects and Patients with Bacterial Overgrowth of the Small Intestine », Journal of Clinical Investigation, vol. 59, no 6, , p. 1158–1166 (ISSN 0021-9738, DOI 10.1172/jci108740, lire en ligne, consulté le )
- ↑ (en) Andrea Parodi, Marta Sessarego, Alfredo Greco et Marco Bazzica, « Small Intestinal Bacterial Overgrowth in Patients Suffering From Scleroderma: Clinical Effectiveness of Its Eradication », The American Journal of Gastroenterology, vol. 103, no 5, , p. 1257–1262 (ISSN 0002-9270 et 1572-0241, DOI 10.1111/j.1572-0241.2007.01758.x, lire en ligne, consulté le )
- ↑ (en) Bushra A Malik, Yuan Y Xie, Eytan Wine et Hien Q Huynh, « Diagnosis and Pharmacological Management of Small Intestinal Bacterial Overgrowth in Children with Intestinal Failure », Canadian Journal of Gastroenterology, vol. 25, no 1, , p. 41–45 (ISSN 0835-7900, DOI 10.1155/2011/604643, lire en ligne, consulté le )
- ↑ (en) I. Posserud, P.-O. Stotzer, E. S Bjornsson et H. Abrahamsson, « Small intestinal bacterial overgrowth in patients with irritable bowel syndrome », Gut, vol. 56, no 6, , p. 802–808 (ISSN 0017-5749, DOI 10.1136/gut.2006.108712, lire en ligne, consulté le )
- ↑ (en) Bani Chander Roland, Maria M. Ciarleglio, John O. Clarke et John R. Semler, « Low Ileocecal Valve Pressure Is Significantly Associated with Small Intestinal Bacterial Overgrowth (SIBO) », Digestive Diseases and Sciences, vol. 59, no 6, , p. 1269–1277 (ISSN 0163-2116 et 1573-2568, DOI 10.1007/s10620-014-3166-7, lire en ligne, consulté le )
- ↑ (en) S F Phillips, E M Quigley, D Kumar et P S Kamath, « Motility of the ileocolonic junction. », Gut, vol. 29, no 3, , p. 390–406 (ISSN 0017-5749, DOI 10.1136/gut.29.3.390, lire en ligne, consulté le )
- ↑ (en) Mark Pimentel et Evelyn J. Chow, « Small Intestinal Bacterial Overgrowth: A Possible Association with Fibromyalgia », sur Journal of Musculoskeletal Pain, (ISSN 1058-2452, DOI 10.1300/J094v09n03_10, consulté le ), p. 105–113
- ↑ (en) Hani C. Soudah, William L. Hasler et Chung Owyang, « Effect of Octreotide on Intestinal Motility and Bacterial Overgrowth in Scleroderma », New England Journal of Medicine, vol. 325, no 21, , p. 1461–1467 (ISSN 0028-4793 et 1533-4406, DOI 10.1056/nejm199111213252102, lire en ligne, consulté le )
- ↑ (en) Rish K. Pai, « A practical approach to small bowel biopsy interpretation: Celiac disease and its mimics », Seminars in Diagnostic Pathology, vol. 31, no 2, , p. 124–136 (ISSN 0740-2570, DOI 10.1053/j.semdp.2014.02.006, lire en ligne, consulté le )
- ↑ (en) « Inflammatory Bowel Disease », Journal of Gastroenterology and Hepatology, vol. 30, , p. 117–148 (ISSN 0815-9319, DOI 10.1111/jgh.13094, lire en ligne, consulté le )
- ↑ (en) Jochen Klaus, Ulrike Spaniol, Guido Adler et Richard A Mason, « Small intestinal bacterial overgrowth mimicking acute flare as a pitfall in patients with Crohn's Disease », BMC Gastroenterology, vol. 9, no 1, (ISSN 1471-230X, DOI 10.1186/1471-230x-9-61, lire en ligne, consulté le )
- ↑ (en) Antonio Gasbarrini, Alfredo Pontecorvi, Giovanni Gasbarrini et Giovanni Cammarota, « Association between Hypothyroidism and Small Intestinal Bacterial Overgrowth », The Journal of Clinical Endocrinology & Metabolism, vol. 92, no 11, , p. 4180–4184 (ISSN 0021-972X, DOI 10.1210/jc.2007-0606, lire en ligne, consulté le )
- ↑ (en) Henry C. Lin, « Small Intestinal Bacterial Overgrowth: A Framework for Understanding Irritable Bowel Syndrome », JAMA, vol. 292, no 7, , p. 852–858 (ISSN 0098-7484, DOI 10.1001/jama.292.7.852, lire en ligne, consulté le )
- ↑ J. ZHAO, M. FOX, Y. CONG et H. CHU, « Lactose intolerance in patients with chronic functional diarrhea : the role of small intestinal bacterial overgrowth », Alimentary Pharmacology & Therapeutics, (ISSN 0269-2813 et 1365-2036, DOI 10.1111/j.1365-2036.2010.04252.x, lire en ligne, consulté le )
- ↑ (en) Eamonn M.M. Quigley, « Small intestinal bacterial overgrowth », Current Opinion in Gastroenterology, vol. 30, no 2, , p. 141–146 (ISSN 0267-1379, DOI 10.1097/mog.0000000000000040, lire en ligne, consulté le )
- ↑ (en) « How to Test and Treat Small Intestinal Bacterial Overgrowth:an Evidence-Based Approach », NEUROGASTROENTEROLOGY AND MOTILITY DISORDERS OF THE GASTROINTESTINAL TRACT (S RAO, SECTION EDITOR), (lire en ligne)
- ↑ Alberto Rubio-Tapia, Susan H. Barton, Jon E. Rosenblatt et Joseph A. Murray, « Prevalence of Small Intestine Bacterial Overgrowth Diagnosed by Quantitative Culture of Intestinal Aspirate in Celiac Disease », Journal of Clinical Gastroenterology, vol. 43, no 2, , p. 157–161 (ISSN 0192-0790, DOI 10.1097/mcg.0b013e3181557e67, lire en ligne, consulté le )
- ↑ Myrto Eliades, « Vitamin D: A new player in non-alcoholic fatty liver disease? », World Journal of Gastroenterology, vol. 21, no 6, , p. 1718 (ISSN 1007-9327, DOI 10.3748/wjg.v21.i6.1718, lire en ligne, consulté le )
- Francesca Romana Ponziani, Maurizio Pompili, Enrico Di Stasio et Maria Assunta Zocco, « Subclinical atherosclerosis is linked to small intestinal bacterial overgrowth via vitamin K2-dependent mechanisms », World Journal of Gastroenterology, vol. 23, no 7, , p. 1241 (ISSN 1007-9327, DOI 10.3748/wjg.v23.i7.1241, lire en ligne, consulté le )
- ↑ (en) Ralph J. Donaldson Junior, « A PRELIMINARY REPORT ON DOPPLER RADAR OBSERVATION OF TURBULENCE IN A THUNDERSTORM », Air Force Research Laboratory, Defense Technical Information Center, (lire en ligne, consulté le )
- ↑ (en) Ali Rezaie, Michelle Buresi, Anthony Lembo et Henry Lin, « Hydrogen and Methane-Based Breath Testing in Gastrointestinal Disorders: The North American Consensus », The American Journal of Gastroenterology, vol. 112, no 5, , p. 775–784 (ISSN 0002-9270 et 1572-0241, DOI 10.1038/ajg.2017.46, lire en ligne, consulté le )
- ↑ (en) D. Yu, F. Cheeseman et S. Vanner, « Combined oro-caecal scintigraphy and lactulose hydrogen breath testing demonstrate that breath testing detects oro-caecal transit, not small intestinal bacterial overgrowth in patients with IBS », Gut, vol. 60, no 3, , p. 334–340 (ISSN 0017-5749, DOI 10.1136/gut.2009.205476, lire en ligne, consulté le )
- ↑ (en) Mahmoud A. Ghannoum, Nancy Isham, Amy Ramser et Iman Salem, « The Gut Microbiome as a Major Regulator of the Gut-Skin Axis », Frontiers in Microbiology, vol. 9, (ISSN 1664-302X, PMID 30042740, PMCID PMC6048199, DOI 10.3389/fmicb.2018.01459, lire en ligne, consulté le )
- ↑ (en) Mark Pimentel, Evelyn J. Chow et Henry C. Lin, « Normalization of lactulose breath testing correlates with symptom improvement in irritable bowel syndrome: a double-blind, randomized, placebo-controlled study », The American Journal of Gastroenterology, vol. 98, no 2, , p. 412–419 (ISSN 0002-9270 et 1572-0241, DOI 10.1111/j.1572-0241.2003.07234.x, lire en ligne, consulté le )
- ↑ (en) « Small Intestinal Bacterial Overgrowth and Irritable Bowel Syndrome—Reply », JAMA, vol. 292, no 18, , p. 2213 (ISSN 0098-7484, DOI 10.1001/jama.292.18.2213-b, lire en ligne, consulté le )
- ↑ (en) M Pimentel, « A link between irritable bowel syndrome and fibromyalgia may be related to findings on lactulose breath testing », Annals of the Rheumatic Diseases, vol. 63, no 4, , p. 450–452 (ISSN 0003-4967, DOI 10.1136/ard.2003.011502, lire en ligne, consulté le )
- ↑ (en) Alan C Logan, A Venket Rao et Dinaz Irani, « Chronic fatigue syndrome: lactic acid bacteria may be of therapeutic value », Medical Hypotheses, vol. 60, no 6, , p. 915–923 (ISSN 0306-9877, DOI 10.1016/s0306-9877(03)00096-3, lire en ligne, consulté le )
- ↑ (en) Mark Pimentel, David Hallegua, Evelyn J. Chow et Daniel Wallace, « Eradication of small intestinal bacterial overgrowth decreases symptoms in chronic fatigue syndrome: A double blind, randomized study », Gastroenterology, vol. 118, no 4, , A414 (ISSN 0016-5085, DOI 10.1016/s0016-5085(00)83765-8, lire en ligne, consulté le )
- ↑ (en) K. Shindo, R. Yamazaki, T. Mizuno et H. Shionoiri, « The deconjugation ability of bacteria isolated from the jejunal fluids in the blind loop syndrome with high 14CO2 excretion using the breath analysis technique and thin-layer chromatography », Life Sciences, vol. 45, no 24, , p. 2275–2283 (ISSN 0024-3205, DOI 10.1016/0024-3205(89)90109-4, lire en ligne, consulté le )
- ↑ (en) Jeng Su, Matthew B. Smith, Rungsun Rerknimitr et Dwight Morrow, « SMALL INTESTINE BACTERIAL OVERGROWTH PRESENTING AS PROTEIN-LOSING ENTEROPATHY », Digestive Diseases and Sciences, vol. 43, no 3, , p. 679–681 (ISSN 0163-2116, DOI 10.1023/a:1018848132369, lire en ligne, consulté le )
- ↑ (en) Gino Roberto Corazza, Alessandra Strocchi et Giovanni Gasbarrini, « Fasting breath hydrogen in celiac disease », Gastroenterology, vol. 93, no 1, , p. 53–58 (ISSN 0016-5085, DOI 10.1016/0016-5085(87)90313-1, lire en ligne, consulté le )
- ↑ Riordan, S. M., McIver, C. J., Walker, B. M., Duncombe, V. M., Bolin, T. D., & Thomas, M. C. (1996) The lactulose breath hydrogen test and small intestinal bacterial overgrowth. American Journal of Gastroenterology, 91(9).
- ↑ (en) Reza Khoshini, Sun-Chuan Dai, Sheila Lezcano et Mark Pimentel, « A Systematic Review of Diagnostic Tests for Small Intestinal Bacterial Overgrowth », Digestive Diseases and Sciences, vol. 53, no 6, , p. 1443–1454 (ISSN 0163-2116 et 1573-2568, DOI 10.1007/s10620-007-0065-1, lire en ligne, consulté le )
- ↑ (en) Antonio Gasbarrini, Ernesto Cristiano Lauritano, Maurizio Gabrielli et Emidio Scarpellini, « Small Intestinal Bacterial Overgrowth: Diagnosis and Treatment », Digestive Diseases, vol. 25, no 3, , p. 237–240 (ISSN 0257-2753 et 1421-9875, DOI 10.1159/000103892, lire en ligne, consulté le )
- ↑ (en) Ali Rezaie, Mark Pimentel et Satish S. Rao, « How to Test and Treat Small Intestinal Bacterial Overgrowth: an Evidence-Based Approach », Current Gastroenterology Reports, vol. 18, no 2, (ISSN 1522-8037 et 1534-312X, DOI 10.1007/s11894-015-0482-9, lire en ligne, consulté le )
- ↑ (en) S. C. Shah, L. W. Day, M. Somsouk et J. L. Sewell, « Meta-analysis: antibiotic therapy for small intestinal bacterial overgrowth », Alimentary Pharmacology & Therapeutics, vol. 38, no 8, , p. 925–934 (ISSN 0269-2813, DOI 10.1111/apt.12479, lire en ligne, consulté le )
- ↑ (en) E. SCARPELLINI, M. GABRIELLI, C. E. LAURITANO et A. LUPASCU, « High dosage rifaximin for the treatment of small intestinal bacterial overgrowth », Alimentary Pharmacology & Therapeutics, vol. 25, no 7, , p. 781–786 (ISSN 0269-2813 et 1365-2036, DOI 10.1111/j.1365-2036.2007.03259.x, lire en ligne, consulté le )
- ↑ (en) Janet Yang, Hyo-Rang Lee, Kimberly Low et Soumya Chatterjee, « Rifaximin versus Other Antibiotics in the Primary Treatment and Retreatment of Bacterial Overgrowth in IBS », Digestive Diseases and Sciences, vol. 53, no 1, , p. 169–174 (ISSN 0163-2116 et 1573-2568, DOI 10.1007/s10620-007-9839-8, lire en ligne, consulté le )
- ↑ (en) Mark Pimentel, Walter Morales, Kathleen Chua et Gillian Barlow, « Effects of Rifaximin Treatment and Retreatment in Nonconstipated IBS Subjects », Digestive Diseases and Sciences, vol. 56, no 7, , p. 2067–2072 (ISSN 0163-2116 et 1573-2568, DOI 10.1007/s10620-011-1728-5, lire en ligne, consulté le )
- ↑ (en) Jie Cheng, Kristopher W. Krausz, Naoki Tanaka et Frank, J. Gonzalez, « Chronic Exposure to Rifaximin Causes Hepatic Steatosis in Pregnane X Receptor-Humanized Mice », Toxicological Sciences, vol. 129, no 2, , p. 456–468 (ISSN 1096-0929 et 1096-6080, DOI 10.1093/toxsci/kfs211, lire en ligne, consulté le )
- ↑ (en) Victor Chedid, Sameer Dhalla, John O. Clarke et Bani Chander Roland, « Herbal Therapy is Equivalent to Rifaximin for the Treatment of Small Intestinal Bacterial Overgrowth », Global Advances in Health and Medicine, vol. 3, no 3, , p. 16–24 (ISSN 2164-957X et 2164-9561, DOI 10.7453/gahmj.2014.019, lire en ligne, consulté le )
- ↑ (en-US) « SIBO Treatment with Herbs Is as Effective as Antibiotics; Combine with a SIBO Diet for Even Better Results », sur University Health News, (consulté le )
- ↑ (en) K. Can Baser, « Biological and Pharmacological Activities of Carvacrol and Carvacrol Bearing Essential Oils », Current Pharmaceutical Design, vol. 14, no 29, , p. 3106–3119 (ISSN 1381-6128, DOI 10.2174/138161208786404227, lire en ligne, consulté le )
- ↑ Ayse Dilek Azaz, Huseyin Alper Irtem, Mine Kurkcuoǧlu et Kemal Husnu Can Baser, « Composition and the in vitro Antimicrobial Activities of the Essential Oils of some Thymus Species », Zeitschrift für Naturforschung C, vol. 59, nos 1-2, , p. 75–80 (ISSN 1865-7125 et 0939-5075, DOI 10.1515/znc-2004-1-216, lire en ligne, consulté le )
- ↑ (en) Gökalp İşcan, Neşe Ki̇ri̇mer, Mi̇ne Kürkcüoǧlu et Hüsnü Can Başer, « Antimicrobial Screening ofMentha piperitaEssential Oils », Journal of Agricultural and Food Chemistry, vol. 50, no 14, , p. 3943–3946 (ISSN 0021-8561 et 1520-5118, DOI 10.1021/jf011476k, lire en ligne, consulté le )
- ↑ (en) Miguel Saps, Partha Chakraborty, Cara Hannah Axelrod et Amanda C. Fifi, « Herbs and Spices in the Treatment of Functional Gastrointestinal Disorders: A Review of Clinical Trials », Nutrients, vol. 10, no 11, , p. 1715 (PMID 30423929, PMCID PMC6266883, DOI 10.3390/nu10111715, lire en ligne, consulté le )
- ↑ (en) M Ferrero, « Molecular characterization of Lactobacillus casei strains », FEMS Microbiology Letters, vol. 140, nos 2-3, , p. 215–219 (ISSN 0378-1097, DOI 10.1016/0378-1097(96)00183-8, lire en ligne, consulté le )
- ↑ (en) Kyu-Nam Kim et Kwang-Min Kim, « The Therapeutic Effect of a Multistrain Probiotic on Diarrhea-Predominant Irritable Bowel Syndrome: A Pilot Study », sur Gastroenterology Research and Practice, (PMCID PMC6304810, DOI 10.1155/2018/8791916, consulté le )
- ↑ (en) Peter R Gibson et Susan J Shepherd, « Evidence-based dietary management of functional gastrointestinal symptoms: The FODMAP approach », Journal of Gastroenterology and Hepatology, vol. 25, no 2, , p. 252–258 (ISSN 0815-9319 et 1440-1746, DOI 10.1111/j.1440-1746.2009.06149.x, lire en ligne, consulté le )
- ↑ (en) J. R. Biesiekierski, O. Rosella, R. Rose et K. Liels, « Quantification of fructans, galacto-oligosacharides and other short-chain carbohydrates in processed grains and cereals », Journal of Human Nutrition and Dietetics, vol. 24, no 2, , p. 154–176 (ISSN 0952-3871, DOI 10.1111/j.1365-277x.2010.01139.x, lire en ligne, consulté le )
- ↑ (en) Emma P Halmos, Claus T Christophersen, Anthony R Bird et Susan J Shepherd, « Diets that differ in their FODMAP content alter the colonic luminal microenvironment », Gut, vol. 64, no 1, , p. 93–100 (ISSN 0017-5749 et 1468-3288, DOI 10.1136/gutjnl-2014-307264, lire en ligne, consulté le )
- ↑ (en) « Impact of intermittent fasting on health and disease processes », Ageing Research Reviews, vol. 39, , p. 46–58 (ISSN 1568-1637, PMID 27810402, PMCID PMC5411330, DOI 10.1016/j.arr.2016.10.005, lire en ligne, consulté le )
- ↑ (en) Ruth E. Patterson et Dorothy D. Sears, « Metabolic Effects of Intermittent Fasting », Annual Review of Nutrition, vol. 37, no 1, , p. 371–393 (ISSN 0199-9885, DOI 10.1146/annurev-nutr-071816-064634, lire en ligne, consulté le )
- ↑ (en) Devinder Dhingra, Mona Michael, Hradesh Rajput et R. T. Patil, « Dietary fibre in foods: a review », Journal of Food Science and Technology, vol. 49, no 3, , p. 255–266 (ISSN 0022-1155 et 0975-8402, DOI 10.1007/s13197-011-0365-5, lire en ligne, consulté le )
- ↑ (en) Michael D. Levitt, Julie K. Furne, Michael Kuskowski et John Ruddy, « Stability of Human Methanogenic Flora Over 35 Years and a Review of Insights Obtained From Breath Methane Measurements », Clinical Gastroenterology and Hepatology, vol. 4, no 2, , p. 123–129 (ISSN 1542-3565, DOI 10.1016/j.cgh.2005.11.006, lire en ligne, consulté le )
- ↑ (en) Ana Cristina Fontenele Soares, Henrique Manoel Lederman, Ulysses Fagundes-Neto et Mauro Batista de Morais, « Breath Methane Associated With Slow Colonic Transit Time in Children With Chronic Constipation », Journal of Clinical Gastroenterology, vol. 39, no 6, , p. 512–515 (ISSN 0192-0790, DOI 10.1097/01.mcg.0000165665.94777.bd, lire en ligne, consulté le )
- ↑ (en) David L. Suskind, Ghassan Wahbeh, Stanley A. Cohen et Christopher J. Damman, « Patients Perceive Clinical Benefit with the Specific Carbohydrate Diet for Inflammatory Bowel Disease », Digestive Diseases and Sciences, vol. 61, no 11, , p. 3255–3260 (ISSN 0163-2116 et 1573-2568, DOI 10.1007/s10620-016-4307-y, lire en ligne, consulté le )
- ↑ (en) Martin Wilhelmi, Mathias Dolder et Radu Tutuian, « FODMAP – cause fréquente de douleurs abdominales d’étiologie indéterminée », Forum Médical Suisse ‒ Swiss Medical Forum, vol. 14, no 48, (ISSN 1661-6146 et 1661-6138, DOI 10.4414/fms.2014.02102, lire en ligne, consulté le )
- ↑ (en) « Scientific Concepts of Functional Foods in Europe Consensus Document », British Journal of Nutrition, vol. 81, no 04, , S1–S27 (ISSN 0007-1145 et 1475-2662, DOI 10.1017/s0007114599000471, lire en ligne, consulté le )
- ↑ (en) Anthony Fodor, Pamela L. Golden, Alan R. Zinsmeister et Lawrence A. Szarka, « Effects of Rifaximin on Transit, Permeability, Fecal Microbiome, and Organic Acid Excretion in Irritable Bowel Syndrome », Clinical and Translational Gastroenterology, vol. 7, no 5, , e173 (ISSN 2155-384X, PMID 27228404, PMCID PMC4893683, DOI 10.1038/ctg.2016.32, lire en ligne, consulté le )
Voir aussi
[modifier | modifier le code]Articles connexes
[modifier | modifier le code]- Physiologie gastro-intestinale
- Barrière muqueuse intestinale
- Perméabilité intestinale
- Zonuline
- Hyperperméabilité intestinale
- Sensibilité non cœliaque au gluten
- Diète élémentaire
Liens externes
[modifier | modifier le code]
- Ressources relatives à la santé :

