Insuffisance rénale chronique chez l'humain
(Insuffisance rénale chronique)
| Médicament | Dihydrotachystérol (en), carbonate de calcium, hydroxyde de magnésium, bumetanide, acétate de calcium, cholécalciférol, calcium (glucoheptonate de) dihydraté (en), furosémide, ethacrynic acid (en), magaldrate (en), dihydroxyaluminum sodium carbonate (d), torasemide, ethacrynate sodium (d), aluminium carbonate (en), carbonate ion (d), Carbonate de lanthane, époétine alfa (en), Paricalcitol, sevelamer et méthoxy polyéthylène glycol-époétine bêta (en) |
|---|---|
| Spécialité | Néphrologie |
| CIM-10 | N18 |
|---|---|
| CIM-9 | 585 403 |
| DiseasesDB | 11288 |
| MedlinePlus | 000471 |
| eMedicine | 238798 |
| MeSH | D007676 |
| Patient UK | Chronic-kidney-disease-chronic-renal-failure |
L'insuffisance rénale chronique (IRC) est une maladie non transmissible (MNT), qui se caractérise par une altération progressive, lente et irréversible du rein, avec pertes de néphrons, qui empêche le rein de correctement éliminer du sang certains déchets métaboliques toxiques, dont l'urée et la créatinine (ce qui induit une auto-intoxication dite « urémique », se traduisant par un « syndrome urémique ». Cette maladie chronique représente un problème majeur de santé publique dans un nombre croissant de pays ; selon l'Académie de médecine, en France en 2002, « l'incidence des patients arrivés au stade ultime de la maladie est en France de 126,4 malades par million d'habitants, et le coût des soins correspond à 2 % du total des dépenses de l'assurance maladie ». Selon Xiangdong Fang et ses collègues de l'Université de Nanchang, en 2024, l'IRC, à divers stades, touche « plus de 10 % des personnes dans le monde et est l’une des principales causes de décès, mais sa pathogenèse reste insaisissable ».
D'abord « silencieuse », c'est-à-dire sans symptômes visibles, elle évolue très lentement avec, au moment de l'apparition des symptômes, le constat d'une destruction rénale déjà souvent importante ; on parle alors de la forme « sévère » de l'IRC, qui — en l'absence de traitement — conduit à la mort.
Trois types de traitement existent : 1) l'hémodialyse, 2) la dialyse péritonéale et 3) la transplantation rénale. Ils sont en 2024 disponibles dans de nombreux pays, mais sont très coûteux. En outre, certains dégradent considérablement la qualité de vie du malade. Enfin, une étude récente a montré que les enfants atteints d'insuffisance rénale n'avaient pas accès à ces thérapies dans 6 à 19 % des pays.
Les néphrologues constatent une flambée épidémique de cette maladie, qui, pour des raisons au moins en partie mal comprises, s'étend dans le monde, y compris dans les pays pauvres et à revenu faible et intermédiaire, où la population est, de manière générale, plus jeune. Elle est devenue « la troisième cause de décès, qui connaît la croissance la plus rapide dans le monde. D'ici 2040, on s'attend à ce qu'elle devienne la cinquième cause d'années de vie perdues. D'ores et déjà [2024], 850 millions de personnes sont touchées ». Cette tendance est d'autant plus préoccupante que l'IRC est l'une des pathologies les plus onéreuses pour les systèmes de santé (coût estimé à 140 milliards d'euros par an rien qu'en Europe)[1], et les soigner épuise les fonds de santé publique (130 milliards de dollars/an, rien qu'aux États-Unis). En 2024, les habitants des pays pauvres « supportent déjà les deux tiers de la charge mondiale des maladies rénales » et le taux d'IRC devrait augmenter avec le vieillissement à venir de cette population.
Selon la revue Nature (3 avril 2024)
« il est temps de tirer la sonnette d'alarme sur l'épidémie cachée de maladies rénales. Avec l'augmentation des taux dans le monde entier, les responsables de la santé publique doivent donner la priorité à la prévention, au traitement, au financement et aux données[2]. »
En 2019, « dans le monde, plus de 850 millions de personnes souffraient de maladies rénales »[3].
La maladie
[modifier | modifier le code]On parle d'insuffisance rénale chronique quand, dans le rein, le système de filtration glomérulaire, la fonction tubulaire et la fonction endocrine se dégradent[4]. Une sclérose glomérulaire, une fibrose interstitielle et une atrophie tubulaire combinent leurs effets délétères[5],[6].
Le degré d'insuffisance rénale chronique est évalué via le calcul de la clairance de la créatinine (par les formules de Cockcroft & Gault, MDRD ou CKD-EPI pour l'adulte et la formule de Schwartz chez l'enfant).
L'insuffisance rénale chronique est d'abord peu symptomatique voire silencieuse, puis elle évolue très lentement avec d'abord une destruction du parenchyme rénal, puis des anomalies métaboliques, hormonales et cliniques définissant le « syndrome urémique ». Souvent, elle ne devient symptomatique qu'au stade terminal dit IRT (Insuffisance Rénale Terminale) ou IRCT (Insuffisance Rénale Chronique Terminale), ce qui rend difficile la mesure de sa prévalence. L'âge moyen de découverte d'une IRT est 59 ans ; quand les symptômes apparaissent, la destruction rénale est déjà souvent importante ; et lorsqu'elle devient sévère, le retentissement viscéral et métabolique conduit, en l'absence de traitement, à la mort.
On distingue généralement, arbitrairement, 5 phases, chacune étant définie par le taux de clairance de la créatinine. La première phase est dite « néphropathie sans insuffisance rénale » (clairance>90 ml/min) ; la phase 5 est l'« insuffisance rénale au stade terminal » (clairance<15 ml/min). En 2002, la prévalence des malades au stade 5 était d'environ 50.000 personnes en France[7].
L'IRC est assurément sous-diagnostiquée dans de nombreux pays (pays pauvres ou en guerre notamment ; par ex. en 2016, seuls 21 pays sur 125 pays ayant répondu à une enquête internationale (soit 18 %) disposaient de moyens d'analyse de la créatinine sérique avec estimation du débit de filtration glomérulaire ; et les mesures de protéinurie n'étaient signalées comme toujours disponibles que dans 9 pays (8 %)[8]. En 2004, on ignorait encore son incidence et sa prévalence dans une grande partie du monde, notamment aux stades précoces, dont en France (en 2004, l'Académie de médecine écrivait : « on ne dispose pas en France de documents permettant d'évaluer l'incidence et la prévalence de la maladie à tous ces stades »[7].
On ignore aussi le nombre de patients qui en meurent faute d'avoir eu accès au diagnostic et à la dialyse ou à la transplantation (entre 2 et 7 millions de patients d'après l'OMS).
De 2016 à 2024, plusieurs rapports, construits sur la base d'enquêtes coordonnées par la Société internationale de néphrologie (ISN) ont alerté sur le fait que trop peu de données épidémiologiques (manque de « registres rénaux » et autres systèmes d'information sur les maladies rénales )[9] et cliniques ont été récoltées dans le monde concernant l'IRC[2].
Histoire de l'insuffisance rénale chronique
[modifier | modifier le code]Inspiré par les travaux de Claude Bernard, le médecin hongrois Sándor Korányi (en) (1866–1944) introduit le concept d'insuffisance rénale [Quand ?]. Gabriel Richet et Jean Hamburger figurent également parmi ceux ayant écrit de nombreux articles sur cette pathologie.
Trois traitements ont été mis au point : l'hémodialyse, la dialyse péritonéale et la greffe (transplantation rénale). S'ils sont matériellement disponibles dans de nombreux pays, ils ne sont pas toujours accessibles pour tous (ainsi, au début des années 2020, les enfants atteints d'insuffisance rénale n'y avaient pas accès dans 6 à 19 % des pays[2]. De plus, 46 pays (28 %) étaient des « points chauds » pour l'IRC. Le coût élevé des soins fait que les populations ou pays pauvres sont souvent démunis face à cette maladie[2].
En 2024, l'IRC ne figure toujours pas sur la liste des maladies non transmissibles (MNT) prioritaires de l'Organisation mondiale de la santé (OMS) qui causent des décès prématurés[10]. En avril 2024, A. Francis et al., dans la revue Nature Reviews Nephrology[11], au nom des trois plus grandes organisations professionnelles du domaine de la santé rénale (Société internationale de néphrologie, Société américaine de néphrologie et Association rénale européenne) réalertent sur le sujet et exhortent l'OMS à inclure les maladies rénales sur la liste des « maladies non transmissibles prioritaires »[2].
Vers 2021, selon une enquête ayant inclus 154 pays, « presque aucun de ces pays n'avait de programmes pour détecter l'insuffisance rénale aiguë. Les auteurs de ce travail suggèrent aussi d'inclure dans la prévention, outre les personnes atteintes de diabète, d'hypertension et de maladies cardiovasculaires, aussi « les membres de groupes ethniques à haut risque »[12],[13]. »
Prévention
[modifier | modifier le code]On sait qu'une fois la maladie enclenchée, parmi ses facteurs de progression, figurent :
- la perte de cellules parenchymateuses du rein ;
- l’inflammation chronique,
- la fibrose de certains tissus rénaux et une réduction de la capacité de régénération du rein.
On recherche actuellement des stratégies néphroprotectrices permettant de les limiter (ou bloquer).
De nombreuses études ont mis en évidence des lacunes ou un manque de prévention pour limiter ces facteurs (et si possible auparavant prévenir les causes de la maladie - et d'autres types d'insuffisances rénales) :
- avant son apparition (prévention primaire) ;
- dès les premiers stades de la maladie (prévention secondaire) ;
- pour mieux prendre en charge la maladie établie, afin de prévenir la dialyse tant que possible (prévention tertiaire)[14].
Concernant les efforts de réduction de la fibrose : au début des années 2020, des études précliniques et modèles expérimentaux testent des moyens de cibler les cytokines, certains facteurs de transcription, des voies de développement et de signalisation ou encore certains modulateurs épigénétiques, (microARN notamment). Des essais cliniques sont en cours, en tenant compte des retours d'expérience des études cliniques, qui précédemment ont tenté (sans succès) de bloquer le facteur de croissance transformant β1 (TGFβ1) ; échec qui encourage à trouver d'autres traitements de l’IRC[15]. On explore aussi le rôle éventuellement pathogène pour le rein d'un succinate (SUCNR1), une facteur critique qui s'est montré capable d'induire la fibrose rénale via le macrophage M2 (les personnes obèses et/ou diabétiques ont toujours un taux sérique de succinate anormalement élevé, or ce sont deux facteurs connus contribuant à l’IRC)[16].
D'autres pistes sont par exemple :
- la prévention des lésions des cellules tubulaires par une protéase (in vivo, et in vitro, la mitophagie, médiée par la protéase YME1L, empêche la sénescence des cellules tubulaires du rein en contexte diabétiques)
- le ciblage des myofibroblastes, car on les sait impliqués dans la fibrose, via une production excessive de collagène.
Irazabal MV, Torres VE (2020) Espèces réactives de l’oxygène et signalisation redox dans l’insuffisance rénale chronique. Cellules[17].
- les lésions mitochondriales et l’activation de la voie STING, car on a montré en 2019 qu'elles entraînent une inflammation rénale et une fibrose[18].
- les espèces réactives de l’oxygène et la signalisation redox (2020)[17].
- L’inhibition de la xanthine oxydase/NADPH oxydase par l’hydralazine, car elle atténue les lésions rénales aiguës ; elle freine et pourrai peut être bloquer la transition d'une insuffisance rénale aiguë vers une insuffisance rénale chronique. Ce sujet est par ex. étudié par Chih-Hung Chiang en 2023[19].
La prévention pourrait être améliorée par une détection assez précoce de la maladie.
Concernant la détection : l’élastographie est un mode d'imagerie médicale utile pour détecter les fibroses dans un organe, mais utilisée seule dans l’évaluation de la fibrose rénale, elle est encore (2O22) controversée, en raison de résultats parfois contradictoires. Cependant, selon Chen et ses collègues (2024), si elle est associée à un modèle d'intelligence artificielle (modèle XGBoost), l'« élastographie d’onde de cisaillement » fournit une interprétation visuelle du diagnostic. Cette IA est conçue pour être « transparent et explicable » ; elle a « démontré des performances discriminatoires élevées et a surpassé les autres modèles d’apprentissage automatique pour distinguer la fibrose rénale modérée à sévère des formes légères chez les patients atteints d’IRC ». Elle semble donc pouvoir, de manière non invasive, évaluer le degré de fibrose rénale ; un besoin essentiel pour une médecine personnalisée plus efficace, ici traité grâce à des algorithmes d’apprentissage automatique basés sur des indices cliniques et élastosonographiques permettant de distinguer les fibrose modérée à sévère de la fibrose légère. Cette IA a été produite et testées en Chine (publication 2024)[20];
Épidémiologie
[modifier | modifier le code]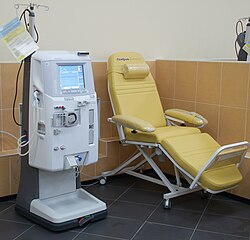
En 2015, face au manque de données sur cette maladie, la Société internationale de néphrologie a lancé un Atlas mondial de la santé rénale exploitant les bases de données et registres là où ils sont disponibles[2]. Et des études ont ensuite porté sur « la disponibilité, l'accessibilité, la qualité et l'abordabilité des médicaments et des thérapies (greffe ou gestion conservatrice) ». Ces travaux ont mis en évidence une grande variabilité interrégionale et intrarégionale dans les soins rénaux, avec des lacunes substantielles[8],[21]. Ils ont aussi montré que le nombre de personnes atteintes par cette pathologie augmente fortement.
Selon Xiangdong Fang et ses collègues, en 2024, l'IRC touche « plus de 10 % des personnes dans le monde et est l’une des principales causes de décès, mais sa pathogenèse reste insaisissable »[22]. En France, il y a environ 1,74 à 2,5 millions de personnes en insuffisance rénale chronique avant le stade terminal.
L'une des explications à sa fréquence accrue est l'épidémie de diabète sucré : l'« insuffisance rénale diabétique » (DKD) est en effet l'une des complications les plus graves du diabète et 30 % à 40 % des patients diabétiques finissent par développer une néphropathie diabétique. En 2018, cette complication était même devenue la première cause d’insuffisance rénale terminale aux États-Unis et dans la plupart des pays dits développés[23].
En France
[modifier | modifier le code]En 2015, l'IRC touche environ 5,7 millions de français adultes, dont 82 295 traités pour IRCT, soit par dialyse (56 %), soit par greffe de rein (44 %). Environ 35 000 patients vivent grâce à un traitement par dialyse et 33 000 grâce à un greffon rénal fonctionnel. Le taux de mortalité au stade d'IRCT atteint 10,6 %[24].
Selon l'Académie de médecine[7], au début du XXIème siècle (2004), (« L'incidence des patients arrivés au stade ultime de la maladie est en France de 126,4 / million d'habitants et le coût des soins correspond à 2 % du total des dépenses de l'assurance maladie »;
Incidence de la pathologie
[modifier | modifier le code]L'incidence est le nombre de nouveaux cas d'une pathologie donnée sur un temps précisé.
Selon le registre national du rein en France, l'incidence de l'IRCT en 2005 était de 133 cas par million d'habitants (pmh), mais ce chiffre ne provient que d'une moyenne faite à partir des registres de treize régions. Comme dans d'autres pays, on constate de fortes différences géographiques et selon les populations :
- différences loco-régionales : ainsi les Hauts-de-France sont plus touchés que la Bretagne ;
- différence selon le genre : la maladie touche plus les hommes (166 pmh) que les femmes (133 pmh) ;
- différence selon l'âge : les plus de 75 ans sont nettement plus touchés.
En France, depuis 2003, il semblerait y voir une stabilisation autour de 130 nouveaux cas pmh par an, sauf chez les personnes de plus de 75 ans où l'IRCT progresse d'environ 3,5 % chaque année[réf. souhaitée].
En 2002, selon l'Académie de médecine, l'incidence de la phase finale de la maladie (insuffisance rénale ultime) a atteint dans notre pays 126,4 personnes par million d'habitants en 2002[7]
Pour ces raison, l'IFC a été décrétée « problème majeur de santé publique ».
Prévalence IRC et IRCT
[modifier | modifier le code]La prévalence est une mesure de l'état de santé d'une population à un instant donné. Il est intéressant de comparer le nombre de cas effectivement traités, par rapport à la prévalence de la maladie (généralement par pays ou régions).
Depuis les années 2000, les autorités sanitaires encouragent le dépistage précoce de l'IRC, ce qui a permis de mieux appréhender la prévalence de cette maladie dont on sait simplement, et depuis longtemps, qu'elle croît avec l'âge. Les statistiques manquent ou ne sont pas fiables pour un grand nombre de pays (selon une enquête faite par la Société internationale de néphrologie dans 182 pays de juillet à septembre 2018, les estimations faites par les pays variaient de plus de 800 fois (de 4 à 3392 cas par million d'habitants !)[21]
Avant 2007, on estimait que l'IRC et l'IRT étaient 40 fois plus fréquentes après 60 ans que chez les enfants et adolescents.
Vers 2005, la prévalence de l'IRC au stade 3 (dernier stade avant l'IRT) était estimée à environ 1,7 million de personnes, et on estimait à 45 000 le nombre de malades en IRCT. (Source : Insuffisance rénale chronique Prévention et traitements de Pierre Simon[25]).
En 2024, une revue de la littérature a constaté que les données de prévalence ne sont disponibles que dans 161 pays (74 % des 218 pays inventoriés). Pour ces pays, :
- la prévalence médiane mondiale est de 9,5 % (Écart interquartile ou IQR : 5,9-11,7), allant de 4,2 % (3,5-5,2) en Afrique à 12,8 % (11,9-14,1) en Europe centrale et orientale, une différence en partie explicable par l'âge moyen de la population.
- Le nombre de DALYs attribuables à l'insuffisance rénale chronique était de 491,4 (IQR 359,9–636,0) pour 100 000 habitants.
- La proportion médiane de décès attribuables à l'insuffisance rénale chronique était de 2,4 % (IQR 1,6-3,9), allant de 1,4 % dans les NEI et en Russie à 5,5 % en Amérique latine.
Concernant l'insuffisance rénale effectivement traitée : des informations n'étaient disponibles que dans 84 pays (soit 39 % des 218 pays inventoriés), qui sont surtout des pays riches.
- L'incidence médiane était de 146 cas pmp par an (IQR 107-213), allant de 19 cas pmp en Équateur à 529 cas pmp à Taïwan.
Des statistiques précises sur la prévalence de l'« insuffisance rénale traitée » étaient disponibles dans 94 pays (43 %), allant de 4,4 cas de pmp au Rwanda à 3679 cas de pmp à Taïwan (figure 1 ; sources des données à l'annexe p 3). La prévalence médiane de l'insuffisance rénale traitée était de 823 cas pmp (IQR 556-1114) et était plus de 200 fois plus élevée dans les HIC que dans les PFR (figure 1). La figure 2 et la figure 3 montrent des informations sur les modalités individuelles de la KRT telles que l'hémodialyse chronique, la dialyse péritonéale chronique et la transplantation rénale (sources de données à l'annexe p 3).
Physiopathologie
[modifier | modifier le code]La physiopathologie décrit les dérèglements du fonctionnement du corps humain.
L'insuffisance rénale chronique se déroule en plusieurs stades. Et avant d'arriver au stade terminal (et à la nécessité de trouver une méthode de suppléance aux reins), il peut s'écouler des mois, voire des années. Connaitre les conséquences de cette pathologie permet donc de pouvoir amener le patient dans les meilleures conditions de bien être corporel et mental quand celui-ci aura un traitement de suppléance.
On parle dans ce cas des « facteurs de progression » de l'insuffisance rénale chronique, contre lesquels le néphrologue doit lutter, avec l'aide du patient qui détient une grande part des clés pour l'efficacité du suivi. De plus, cela permet de corriger au plus vite et donc de ralentir la progression de cette maladie. Ainsi, pendant une IRC, il est possible d'avoir plusieurs des conséquences qui suivent.
Pathologies associés
[modifier | modifier le code]- Selon une étude récente (2024), l'IRC - à âge égal - est associée à une dégradation des tests de mémoire épisodique, de cognition et de dextérité, et plus encore chez les hommes que chez les femmes[26].
- Selon une revue d'études récente (2023) le syndrome des jambes sans repos (SJSR) est présent chez 15 à 30 % des dialysés, soit « deux à trois fois plus fréquent chez les patients atteints d’IRC qu'au sein de la population générale » (5 à 10 %). Et « plus patients atteints de ce syndrome ont présenté une mortalité accrue, un risque accru d’accidents cardiovasculaires, de dépression, d’insomnie et une altération de la qualité de vie, par rapport à ceux atteints d’IRC sans SJSR »[27] (mais ici, sans lien avec le métabolisme du fer et/ou l’état inflammatoire, comme c'est le cas chez l'adulte sans IRC)[28],[29],[30].
Ce syndrome, ainsi que des troubles du sommeil sont présents chez 60 à 80 % des dialysés adultes (et plus chez les femmes que les hommes). On a récemment montré qu'ils affectaient aussi les enfants atteints d'IRC[31],[32], notamment quand ils sont sous dialyse[33] (troubles respiratoires dont éventuelle apnée obstructive[34], syndrome des jambes sans repos/PLM, avec comme conséquences une somnolence diurne et des effets neurocognitifs et physiologiques à prendre en compte par les enseignants, proches et praticiens s’occupant d’enfants sous dialyse[35]. Ces troubles restent fréquents chez les enfants après la transplantation rénale, plus ou moins atténués par un traitement approprié[36].
Étiologie (causes) et facteurs de risque
[modifier | modifier le code]Les insuffisances rénales (aiguë ou chronique) peuvent avoir des causes très diverses : d'un infection à une intoxication par le cadmium, en passant par le diabète, l'obésité et l'hypertension qui comptent parmi ses principales causes[37] ; de très nombreuses maladies rénales, génétiques ou non, provoquent aussi des insuffisances rénales chroniques.
L'une des explications du nombre croissant de malades est le vieillissement de la population dans les pays développés, qui se traduit par un accroissement des maladies vasculaires qui se répercutent sur le rein et peuvent donner des IRC (Insuffisances Rénales Chroniques).
Plus précisément, parmi les causes (susceptibles de s'additionner ou de synergiquement s'amplifier) figurent aussi :
- L'exposition à certains métaux lourds (le cadmium principalement qui est particulièrement toxique pour le rein (« néphrotoxique ») ;
- l'augmentation, ces dernières années, de la prévalence de l'obésité et du diabète (qui peuvent induire une IRC)[38] ;
- divers médicaments néphrotoxiques[39] comme la quinine, les anti-inflammatoires non stéroïdiens ou la gentamicine, peuvent induire une insuffisance rénale (voir cinchonisme, effet secondaire du traitement du paludisme par la quinine et les alcaloïdes du quinquina). Parce que le rein est un organe de filtration, ses cellules épithéliales peuvent être exposées à des doses médicamenteuses bien plus élevées que les autres tissus (300 à 1 000 fois)[39]. La néphrotoxicité médicamenteuse passe par l'atteinte directe des tubules rénaux (exemple : effet des aminosides), en diminuant l'irrigation rénale (exemple : anti-inflammatoires non stéroïdiens (AINS), inhibiteurs de l'enzyme de conversion de l'angiotensine (IECA), cyclosporine, etc.) ou encore en provoquant une néphrite interstitielle chronique avec nécrose papillaire (AINS, par exemple)[40],[41],[42].« La majorité des médicaments peuvent provoquer une insuffisance rénale s'ils sont ingérés en quantité toxique »[39] ;
- une perturbation hormonale du système des peptides natriurétiques (hormones synthétisées par le cœur, en réponse à une pression sanguine élevée ou à la distension des parois cardiaques, jouant un rôle crucial dans l'élimination par le rein de l'ion sodium et pour la régulation de la pression artérielle et de l’équilibre hydrique de l'organisme)[43],[44],[45],[46].
- le réchauffement climatique ou d'autres causes d'exposition à des températures élevées, surtout dans les contextes où l'accès à l'eau potable manque. Le travail intense en conditions de forte chaleur (ex. : coupe de canne à sucre), en raison de risques de déshydratation et du stress thermique qui risquent d'augmenter dans le contexte du réchauffement climatique[47],[48],[49] ;
- une alimentation trop riche en sel, et en protéines, qu'elles soient d'origine animale ou végétale, pourrait aussi entraîner une insuffisance rénale[50].
- dans certains cas (diabète sucré), une prédisposition génétique, étayées par quelques indices, mais encore à confirmer, semble expliquer certaines variances de la prévalence de la néphropathie (diabétique), potentiellement en lien avec des variants du gène APOL1 ; ainsi, on a noté en Amérique du nord que les Afro-Américains, les Amérindiens et les Américains d’origine mexicaine risquent plus l'IRC que les Américains d’origine européenne[23].
Facteurs de risques
[modifier | modifier le code]Il existe des facteurs de risques[25].
Tout d'abord il y a l'augmentation forte de la protéinurie, dans les atteintes glomérulaires (forte concentration de protéine dans les urines). On recense aussi l'hypertension artérielle, qui réduit significativement l'espérance de vie si elle est non traitée, et du même coup est la conséquence d'une maladie rénale elle-même (80 % des hypertensions apparaissent avec l'atteinte rénale, et disparaissent quasi totalement deux à trois mois après le début de l'épuration extra-rénale, en étant une composante volémique[Quoi ?]).
Des facteurs environnementaux sont aussi connus, dont le tabagisme, qui favorise la progression des maladies rénales. L'arrêt du tabac ralentit l'avancée de l'IRC.
Au stade terminal, l'absorption de liquides peut causer un œdème aigu du poumon, surtout dans le cas où la diurèse est réduite, voire nulle de par certaines atteintes du rein, notamment les atteintes glomérulaires, suivies par les atteintes vasculaires, et à très moindre degré par les atteintes interstitielles et parenchymateuses. Les patients doivent donc alors limiter les boissons à leur minimum.
Un autre danger alimentaire chez l'insuffisant rénal chronique dialysé, est l'apport excessif de potassium via des aliments en contiennent beaucoup (ex. bananes, fruits secs dont le cacao/chocolat, dattes, jus de fruits concentrés...). Ce potassium cause un trouble électrique dès la moindre élévation de ses valeurs dans le sang.
Diagnostic
[modifier | modifier le code]La gravité de l'insuffisance rénale chronique est estimée par la clairance de la créatinine (ClCr) après dosage sanguin du taux de créatinine.
Elle est estimée par la clairance de la créatinine elle-même estimée par la formule de Cockcroft & Gault chez les adultes de moins de 80 ans :
Avec un poids en kilogrammes, un âge en année, une créatinine en micromole par litre, le coefficient est de 1,23 pour un homme et de 1,04 pour une femme.
En pratique, cette méthode trouve sa limite assez rapidement et assez facilement, surtout chez les sujets aux extrêmes d'âge, et aux extrêmes de poids. On lui préfère alors la formule dite MDRD, basée sur quatre paramètres : âge, créatininémie, sexe et ethnicité (Noir / autres). Le taux d'urée sanguin, le taux d'albuminémie et la surface corporelle sont aussi des éléments pertinents.
L'insuffisance rénale est dite :
- « débutante » pour une ClCr entre 60 et 90 ml/min si accompagnée de signes extrarénaux (hématurie, signes morphologiques) ;
- modérée lorsque la clairance de la créatinine est comprise entre 30 et 60 ml/min ; sévère entre 10 et 30 ml/min, entre 15 et 30 chez le diabétique ;
- terminale au-dessous de 10 ml/min, et inférieure a 15 chez le diabétique ce qui impose une épuration extrarénale.
Des études (notamment l'étude IDEAL) montrent qu'il n'y a pas un seuil "biologique" en deçà duquel il faudra commencer l'épuration. Aucun bénéfice n'a été démontré dans la précocité du traitement de suppléance. Les seuls critères valables restent cliniques, à l'appréciation du médecin, en un ensemble de signes d'« intoxication urémique » (c'est-à-dire par l'urée, avec comme symptômes des nausées, vomissements, saignements, anorexie...).
Chez l'enfant, il faudra utiliser la formule de Schwartz[4] :
Avec une taille en centimètres, une créatininémie en micromole par litre et un coefficient k variable avec l'âge[51].
Évolution et pronostic
[modifier | modifier le code]L'insuffisance rénale chronique est, en règle générale, irréversible, et son évolution est souvent vers une aggravation, à court, moyen ou long terme.
Traitements
[modifier | modifier le code]Ils ne guérissent pas, mais peuvent freiner la dégradation des reins, en se basant principalement sur le contrôle de deux facteurs de progression de l'IRC : l'hypertension artérielle (HTA) ; la protéinurie. À cet effet, l'ANAES recommande l'usage d'inhibiteur de l'enzyme de conversion ou d'antagoniste des récepteurs de l'angiotensine II)[52] pour maintenir une pression artérielle inférieure à 130-80 mmHg et une protéinurie inférieure à 0,5 g/L, avec contrôle rigoureux de la kaliémie, qui est une conséquence des traitements à base d'IEC ou ARAII.
En outre, le traitement comprend :
- une réduction de la consommation journalière de sel (inférieure à 6 g par jour, c-à-d 2400 mg de sodium par jour) ;
- un régime hypo ou normoprotidique à 0,8 g/kg/j, tout en évitant la dénutrition ;
- le régime végétarien diminue les risques liés à l'insuffisance rénale (maladies cardiovasculaires et diabète de type 2)[53] ; un régime hyperprotidique est cependant aussi néfaste que les protéines soient d'origine animale ou végétale[50] ;
- une éviction des traitements néphrotoxiques (metformine par exemple) ;
- au stade préterminal : une préservation du capital veineux et une vaccination préventive contre le virus de l'hépatite B.
Dans les années 2020, de nouveaux traitements, disponibles, portent de nouveaux espoirs, notamment les glifozines, ou inhibiteurs de SGLT-2[54].
Au stade terminal, il y a urgence vitale, qui implique un traitement par dialyse ou une greffe de rein (« traitements de suppléance »).
En France
[modifier | modifier le code]Le parcours « classique » d'un malade en insuffisance rénale terminale passe par une ou plusieurs périodes de dialyse et par une ou plusieurs transplantations rénales. Ces deux traitements n'ont pas une efficacité équivalente. Lorsqu'elle est possible, la transplantation rénale est le traitement de choix, car :
- la greffe améliore très sensiblement la qualité de vie des patients (par rapport aux autres traitements, hémodialyse ou dialyse péritonéale)[55],[56] ;
- la greffe accroit sensiblement l'espérance de vie (par rapport à la dialyse)[57]. En France (2007) que, toutes choses étant égales par ailleurs, un patient transplanté peut espérer vivre entre 2,5 et 3,8 fois plus longtemps que s'il était resté en dialyse[58].
- plus le délai d'attente en dialyse s'allonge, plus il compromet la réussite de la greffe à venir[59].
- Logiquement, les greffes qui fonctionnent le mieux (et le plus longtemps) sont les greffes « préemptives »[59] (réalisées avant la mise en dialyse du patient).
La meilleure stratégie de prise en charge consiste donc en une greffe préemptive, réalisée avant que le recours à la dialyse ne soit devenu nécessaire…
Ce traitement consiste à greffer au patient dont les reins ne fonctionnent plus un rein fonctionnel, provenant d'un donneur vivant ou décédé. Les patients transplantés doivent prendre un traitement dit immunosuppresseur (qui diminuent l'activité du système immunitaire, pour prévenir le rejet du greffon).
La dialyse
[modifier | modifier le code]La dialyse est basée sur l'échange entre le sang de la personne atteinte d'IRC et une solution de dialyse. La solution de dialyse a une composition proche de celle du plasma sanguin. Cet échange s'effectue au travers d'une membrane semi-perméable. Le but de cet échange est d'éliminer les déchets contenus dans le sang et de rééquilibrer les ions et l'eau dans l'organisme. Deux types de dialyse existent en fonction de la nature de la membrane :
- l'hémodialyse (ou dialyse extracorporelle) qui repose sur un échange au travers d'une membrane artificielle ;
- la dialyse péritonéale (ou dialyse intracorporelle) qui repose sur un échange au travers du péritoine du malade.
Le traitement le plus adapté au patient sera choisi en fonction de son état clinique, son âge, ses conditions familiales et professionnelles et ses préférences personnelles.
Le malade peut être dialysé grâce à un accès vasculaire : fistule ou cathéter si la pose de la fistule n'est pas possible. La création d'une fistule artério-veineuse se réalise par une opération chirurgicale. Elle permet la connexion entre une veine et une artère. La fistule est généralement posée sous la peau de l'avant bras du côté le moins utilisé dans la vie courante. Le développement de la fistule demande plusieurs semaines. Ce traitement consiste à venir en centre de dialyse, en général trois fois par semaine, chaque séance durant quatre heures en moyenne. Il existe également des modalités différentes, par exemple l'hémodialyse quotidienne, qui dure deux heures, à répéter six jours sur sept, ou la dialyse nocturne, qui dure six à sept heures, trois nuits par semaine. L'hémodialyse peut également être pratiquée à domicile.
L'épuration du sang s'effectue dans ce cas grâce au péritoine, une membrane naturelle, située dans l'abdomen. La solution de dialyse est introduite dans la cavité péritonéale par un cathéter, préalablement posé au niveau de l'abdomen, lors d'une intervention chirurgicale. Ce traitement se réalise à domicile. La personne introduit manuellement le dialysat. La phase d'épuration du sang dure environ quatre heures. La personne doit répéter ce cycle quatre à cinq fois par jour. Il est également possible de réaliser les échanges de manière automatique, grâce à une machine. Dans ce cas la séance dure environ 8 à 9 heures et se déroule toutes les nuits, pendant le sommeil.
Quels que soient les traitements envisagés, la personne atteinte d'IRC doit être prise en charge parallèlement par des paramédicaux (infirmière, diététicienne, psychologue, assistance sociale…), pour accompagner le patient et lui enseigner une éducation thérapeutique (sur les attitudes alimentaires, l'hygiène, les aspects sociaux, etc.).
Au début du XXIème siècle, la disponibilité, l'accessibilité, et l'abordabilité de ce mode de soin varie encore considérablement selon les pays et régions et selon le niveau de vie dans certains pays ; en 2018 les écarts les plus importants étaient notés en Afrique et en Asie du Sud[60].
Médecine chinoise traditionnelle
[modifier | modifier le code]Selon une étude rétrospective menée sur 12 ans à Taïwan, les phytothérapies utilisées par la médecine chinoise traditionnelle semblent pouvoir augmenter l'espérance de vie des malades : ils seraient 80% à être encore en vie contre 73% chez les non utilisateurs[61].
Coûts
[modifier | modifier le code]En France, le coût annuel (par patient) des traitements a été évalué comme suit :
- 89 000 euros par patient et par an pour l'hémodialyse
- 64 000 euros pour la dialyse péritonéale
- 86 000 euros pour l'année de la greffe
- 20 000 euros pour les années qui suivront une transplantation (suivi, médication)
Dans ce pays, le coût des soins pour l'IRC correspond à 2 % du total des dépenses de l'assurance maladie[7].
Grossesse
[modifier | modifier le code]La grossesse est permise chez les femmes atteintes d'IRC à certaines conditions : le degré de la maladie doit être modéré (la créatinémie ne doit pas excéder 200 µmol/L) et la tension artérielle doit être normale. La femme enceinte doit être sous haute surveillance médicale tout au long de sa grossesse, pour prévenir les risques de complication. La grossesse reste possible au stade terminal de l'insuffisance rénale, mais sera compliquée en dialyse, avec des risques pour la mère et pour l'enfant. Après une greffe rénale réussie, si le greffon est bien fonctionnel, la grossesse est plus facile, sous surveillance régulière et en adaptant le traitement immunosuppresseur.
Prise en charge
[modifier | modifier le code]Selon l'article L. 322-3 du Code de la Sécurité Sociale, « les affections de longue durée sont des affections comportant un traitement prolongé et une thérapeutique particulièrement coûteuse, ouvrant droit, pour ceux qui en sont atteints, à l'exonération du ticket modérateur, c'est-à-dire à une prise en charge intégrale de leurs frais de traitement, dans la limite du périmètre remboursable ». La liste des Affections de longue durée (ALD) est établie par la Haute Autorité de santé (HAS). L'IRC faisant partie de cette liste, il justifie une prise en charge à 100 %[62].
Éducation thérapeutique
[modifier | modifier le code]Les conséquences cliniques de l'IRC peuvent être réduites si le patient est mis au cœur du traitement ; il sera l'un des garants de son bien-être s'il acquiert les connaissances nécessaires[63] et s'il peut, de manière éclairée, discuter avec son médecin des opportunités qui lui sont offertes.
En France, un décret paru le relatif à l'activité de traitement de l'insuffisance rénale chronique par pratique de l'épuration extra-rénale et aux conditions techniques de fonctionnement des établissements mentionne que : « chaque établissement autorisé pour le traitement de l'insuffisance rénale chronique devra mettre en place des modalités de formation des patients dialysés ou de la tierce personne qui les assistera »[64].
Des associations, groupes de travail ou d'aide se sont créer pour informer sur cette maladie. Elles ne se substituent pas au médecin, qui a les connaissances nécessaires et suffisantes pour diagnostiquer et traiter la maladie, mais elles peuvent aider au dialogue avec le corps médical, et aider le patient à freiner au mieux l'évolution de la maladie. Parmi elles, France Rein est la principale association de patients, reconnue d'utilité publique depuis 1991.
Notes et références
[modifier | modifier le code]- ↑ Hilde VAUTMANS, Ondřej KNOTEK, « Question parlementaire », sur www.europarl.europa.eu (consulté le )
- (en) Huiling Cao, Ben Ke, Feng Lin et Yuting Xue, « Shear Wave Elastography for Assessment of Biopsy-Proven Renal Fibrosis: A Systematic Review and Meta-analysis », Ultrasound in Medicine & Biology, vol. 49, no 5, , p. 1037–1048 (DOI 10.1016/j.ultrasmedbio.2023.01.003, lire en ligne, consulté le )
- ↑ (en) Kitty J. Jager, Csaba Kovesdy, Robyn Langham et Mark Rosenberg, « A single number for advocacy and communication—worldwide more than 850 million individuals have kidney diseases », Kidney International, vol. 96, no 5, , p. 1048–1050 (DOI 10.1016/j.kint.2019.07.012, lire en ligne, consulté le )
- M. Kessler, Insuffisance rénale chronique, La revue du praticien 1998;48 :1457-63.
- ↑ (en) Xue Yang, Fang-Lin Hou, Cheng Zhao et Cai-Yun Jiang, « The role of real-time shear wave elastography in the diagnosis of idiopathic nephrotic syndrome and evaluation of the curative effect », Abdominal Radiology, vol. 45, no 8, , p. 2508–2517 (ISSN 2366-004X et 2366-0058, DOI 10.1007/s00261-020-02460-3, lire en ligne, consulté le )
- ↑ (en) Sook Sam Leong, Jeannie Hsiu Ding Wong, Mohammad Nazri Md Shah et Anushya Vijayananthan, « Shear wave elastography accurately detects chronic changes in renal histopathology », Nephrology, vol. 26, no 1, , p. 38–45 (ISSN 1320-5358 et 1440-1797, DOI 10.1111/nep.13805, lire en ligne, consulté le )
- « Prévention et dépistage de l'insuffisance rénale chronique – Académie nationale de médecine (Bull. Acad. Natle Méd., 2004, 188, n°8, 1455-1468) », séance du 16 novembre 2004 (consulté le )
- (en) Aminu K. Bello, Adeera Levin, Marcello Tonelli et Ikechi G. Okpechi, « Assessment of Global Kidney Health Care Status », JAMA, vol. 317, no 18, , p. 1864 (ISSN 0098-7484, PMID 28430830, PMCID PMC5470418, DOI 10.1001/jama.2017.4046, lire en ligne, consulté le )
- ↑ (en) Emily J. See, Mona Alrukhaimi, Gloria E. Ashuntantang et Aminu K. Bello, « Global coverage of health information systems for kidney disease: availability, challenges, and opportunities for development », Kidney International Supplements, vol. 8, no 2, , p. 74–81 (PMID 30675441, PMCID PMC6336215, DOI 10.1016/j.kisu.2017.10.011, lire en ligne, consulté le )
- ↑ « Portail des données sur les maladies non transmissibles », sur ncdportal.org (consulté le )
- ↑ (en) Anna Francis et Meera N. Harhay, « Chronic kidney disease and the global public health agenda: an international consensus », sur Nature Reviews Nephrology, (ISSN 1759-5061, DOI 10.1038/s41581-024-00820-6, consulté le )
- ↑ (en) Emily J See, Aminu K Bello, Adeera Levin et Meaghan Lunney, « Availability, coverage, and scope of health information systems for kidney care across world countries and regions », Nephrology Dialysis Transplantation, vol. 37, no 1, , p. 159–167 (ISSN 0931-0509 et 1460-2385, DOI 10.1093/ndt/gfaa343, lire en ligne, consulté le )
- ↑ Voir en particulier cette illustration (Percentage of countries adopting specific practices to identify CKD among individuals in high-risk groups, by ISN region.) issue de la source précédente
- ↑ (en) Kamyar Kalantar-Zadeh et Philip K.-T. Li, « Strategies to prevent kidney disease and its progression », Nature Reviews Nephrology, vol. 16, no 3, , p. 129–130 (ISSN 1759-5061 et 1759-507X, DOI 10.1038/s41581-020-0253-1, lire en ligne, consulté le )
- ↑ (en) Marta Ruiz-Ortega, Sandra Rayego-Mateos, Santiago Lamas et Alberto Ortiz, « Targeting the progression of chronic kidney disease », Nature Reviews Nephrology, vol. 16, no 5, , p. 269–288 (ISSN 1759-5061 et 1759-507X, DOI 10.1038/s41581-019-0248-y, lire en ligne, consulté le )
- ↑ (en) Min Pu, Jing Zhang, Fuyan Hong et Yan Wang, « The pathogenic role of succinate-SUCNR1: a critical function that induces renal fibrosis via M2 macrophage », Cell Communication and Signaling, vol. 22, no 1, (ISSN 1478-811X, PMID 38291510, PMCID PMC10826041, DOI 10.1186/s12964-024-01481-5, lire en ligne, consulté le )
- (en) Maria V. Irazabal et Vicente E. Torres, « Reactive Oxygen Species and Redox Signaling in Chronic Kidney Disease », Cells, vol. 9, no 6, , p. 1342 (ISSN 2073-4409, PMID 32481548, PMCID PMC7349188, DOI 10.3390/cells9061342, lire en ligne, consulté le )
- ↑ (en) Ki Wung Chung, Poonam Dhillon, Shizheng Huang et Xin Sheng, « Mitochondrial Damage and Activation of the STING Pathway Lead to Renal Inflammation and Fibrosis », Cell Metabolism, vol. 30, no 4, , p. 784–799.e5 (PMID 31474566, PMCID PMC7054893, DOI 10.1016/j.cmet.2019.08.003, lire en ligne, consulté le )
- ↑ (en) Chih-Hung Chiang, Ching Chen, Shih-Ying Fang et Su-Chu Lin, « Xanthine oxidase/NADPH oxidase inhibition by hydralazine attenuates acute kidney injury and prevents the transition of acute kidney injury to chronic kidney disease », Life Sciences, vol. 327, , p. 121863 (DOI 10.1016/j.lfs.2023.121863, lire en ligne, consulté le )
- ↑ (en) Ziman Chen, Yingli Wang, Michael Tin Cheung Ying et Zhongzhen Su, « Interpretable machine learning model integrating clinical and elastosonographic features to detect renal fibrosis in Asian patients with chronic kidney disease », Journal of Nephrology, (ISSN 1724-6059, DOI 10.1007/s40620-023-01878-4, lire en ligne, consulté le )
- (en) Aminu K Bello, Adeera Levin, Meaghan Lunney et Mohamed A Osman, « Status of care for end stage kidney disease in countries and regions worldwide: international cross sectional survey », BMJ, , l5873 (ISSN 0959-8138 et 1756-1833, DOI 10.1136/bmj.l5873, lire en ligne, consulté le )
- ↑ (en) Jianling Song, Yanxia Chen, Yan Chen et Minzi Qiu, « Wnt/β-catenin Pathway Aggravates Renal Fibrosis by Activating PUM2 Transcription to Repress YME1L-mediated Mitochondrial Homeostasis », Biochemical Genetics, (ISSN 0006-2928 et 1573-4927, DOI 10.1007/s10528-024-10756-y, lire en ligne, consulté le )
- (en) Kausik Umanath et Julia B. Lewis, « Update on Diabetic Nephropathy: Core Curriculum 2018 », American Journal of Kidney Diseases, vol. 71, no 6, , p. 884–895 (DOI 10.1053/j.ajkd.2017.10.026, lire en ligne, consulté le )
- ↑ Charlène Le Neindre, Damien Bricard, Catherine Sermet, Florian Bayer, Cécile Couchoud, Mathilde Lassalle, Atlas de l'insuffisance rénale chronique terminale en France, Coédition Irdes - Agence de la biomédecine, coll. « Ouvrages de l'Irdes », , 148 p., pdf (lire en ligne).
- Pierre Simon, L'insuffisance rénale - Prévention et Traitements, éd. Masson, 2007, (ISBN 978-2-294-07878-1).
- ↑ (en-US) Alexander Zhang, Seth Furgeson, Allison Shapiro et Petter Bjornstad, « Assessing Cognition in Chronic Kidney Disease Using the NIH Toolbox® », Kidney360, , p. 10.34067/KID.0000000000000440 (ISSN 2641-7650, DOI 10.34067/KID.0000000000000440, lire en ligne, consulté le )
- ↑ (en) Yasaman Safarpour, Nosratola D. Vaziri et Bahman Jabbari, « Restless Legs Syndrome in Chronic Kidney Disease- a Systematic Review », Tremor and Other Hyperkinetic Movements, vol. 13, no 1, (ISSN 2160-8288, PMID 37008995, PMCID PMC10064886, DOI 10.5334/tohm.752, lire en ligne, consulté le )
- ↑ (en) Sandeep K. Riar, Larry A. Greenbaum, Donald L. Bliwise et Roberta M. Leu, « Restless Legs Syndrome in Chronic Kidney Disease: Is Iron or Inflammatory Status To Blame? », Journal of Clinical Sleep Medicine, vol. 15, no 11, , p. 1629–1634 (ISSN 1550-9389 et 1550-9397, PMID 31739853, PMCID PMC6853406, DOI 10.5664/jcsm.8028, lire en ligne, consulté le )
- ↑ (en) Anne Marie Morse et Sanjeev V. Kothare, « Seeking the Cause of Restless Legs Syndrome in Chronic Kidney Disease », Journal of Clinical Sleep Medicine, vol. 15, no 11, , p. 1559–1560 (ISSN 1550-9389 et 1550-9397, PMID 31739844, PMCID PMC6853400, DOI 10.5664/jcsm.8068, lire en ligne, consulté le )
- ↑ (en) Aleksandra Brzuszek, Adil M. Hazara et Sunil Bhandari, « The prevalence and potential aetiological factors associated with restless legs syndrome in patients with chronic kidney disease: a cross-sectional study », International Urology and Nephrology, vol. 54, no 10, , p. 2599–2607 (ISSN 1573-2584, DOI 10.1007/s11255-022-03166-9, lire en ligne, consulté le )
- ↑ (en) Stella Stabouli, Eleni Papadimitriou, Nikoleta Printza et John Dotis, « Sleep disorders in pediatric chronic kidney disease patients », Pediatric Nephrology, vol. 31, no 8, , p. 1221–1229 (ISSN 0931-041X et 1432-198X, DOI 10.1007/s00467-015-3237-9, lire en ligne, consulté le )
- ↑ (en) Rajiv Sinha, Ira D. Davis et Mina Matsuda-Abedini, « Sleep Disturbances in Children and Adolescents With Non–Dialysis-Dependent Chronic Kidney Disease », Archives of Pediatrics & Adolescent Medicine, vol. 163, no 9, , p. 850 (ISSN 1072-4710, DOI 10.1001/archpediatrics.2009.149, lire en ligne, consulté le )
- ↑ (en) Kun-Tai Kang, Ming-Tzer Lin, Yin-Cheng Chen et Chia-Hsuan Lee, « Prevalence of sleep disorders in children with chronic kidney disease: a meta-analysis », Pediatric Nephrology, vol. 37, no 11, , p. 2571–2582 (ISSN 0931-041X et 1432-198X, DOI 10.1007/s00467-022-05536-y, lire en ligne, consulté le )
- ↑ (en) Anne Tsampalieros, Henrietta Blinder, Lynda Hoey et Franco Momoli, « Obstructive sleep apnea and hypertension in pediatric chronic kidney disease », Pediatric Nephrology, vol. 34, no 11, , p. 2361–2370 (ISSN 0931-041X et 1432-198X, DOI 10.1007/s00467-019-04295-7, lire en ligne, consulté le )
- ↑ (en) Ira D. Davis, Joshua Baron, Mary Ann O’Riordan et Carol L. Rosen, « Sleep disturbances in pediatric dialysis patients », Pediatric Nephrology, vol. 20, no 1, , p. 69–75 (ISSN 0931-041X et 1432-198X, DOI 10.1007/s00467-004-1700-0, lire en ligne, consulté le )
- ↑ (en) Mian Yang, Sandra Ya-Chu Chuang et Sean E. Kennedy, « Sleep disturbances in children and adolescents after kidney transplantation », Pediatric Nephrology, vol. 39, no 5, , p. 1577–1585 (ISSN 0931-041X et 1432-198X, DOI 10.1007/s00467-023-06204-5, lire en ligne, consulté le )
- ↑ Petar Kes, Nikolina Basić-Jukić, Dragan Ljutić et Bruna Brunetta-Gavranić, « [The role of arterial hypertension in development of chronic renal failure] », Acta Medica Croatica: Casopis Hravatske Akademije Medicinskih Znanosti, vol. 65 Suppl 3, , p. 78–84 (ISSN 1330-0164, PMID 23120821, lire en ligne, consulté le ).
- ↑ (en) Dearbhla M. Kelly, Hans-Joachim Anders, Aminu K. Bello et Gabriel Choukroun, « International Society of Nephrology Global Kidney Health Atlas: structures, organization, and services for the management of kidney failure in Western Europe », Kidney International Supplements, vol. 11, no 2, , e106–e118 (PMID 33981476, PMCID PMC8084721, DOI 10.1016/j.kisu.2021.01.007, lire en ligne, consulté le )
- Anne Lord, catherine Ménard, La néphrotoxicité médicamenteuse comment limiter les dégâts ? [PDF], L'insuffisance rénale II, Formation continue, novembre 2001, 5 p.
- ↑ (en) Matzke GR, Frye RF. Drug administration in patients with renal insufficiency: minimising renal and extrarenal toxicity. Drug Safety 1997 ; 16 (3) : 205-31. 2.
- ↑ (en) Devasmita C, Ziauddin A. Drug-induced nephrotoxicity. Med Clin North Am 1997 ; 81 (3) : 705-17. 3.
- ↑ (en) Bennett WM. Drug nephrotoxicity: an overview. Renal failure 1997 ; 19 (2) : 221-4.
- ↑ (en) Benjamin J. Freda et Gary S. Francis, « Natriuretic Peptides and Renal Insufficiency: Clinical Significance and Role of Renal Clearance », Heart Failure Clinics, vol. 2, no 3, , p. 277–290 (DOI 10.1016/j.hfc.2006.08.004, lire en ligne, consulté le )
- ↑ (en) Samy I. McFarlane, Nathaniel Winer et James R. Sowers, « Role of the Natriuretic Peptide System in Cardiorenal Protection », Archives of Internal Medicine, vol. 163, no 22, , p. 2696 (ISSN 0003-9926, DOI 10.1001/archinte.163.22.2696, lire en ligne, consulté le )
- ↑ (en) Carla Santos-Araújo, Adelino Leite-Moreira et Manuel Pestana, « Clinical value of natriuretic peptides in chronic kidney disease », Nefrología, vol. 35, no 3, , p. 227–233 (DOI 10.1016/j.nefro.2015.03.002, lire en ligne, consulté le )
- ↑ (en) Lulu Wang, Wenjin Liu, Yanting Yu et Lei Jiang, « Increased circulating bioactive C-type natriuretic peptide is associated with reduced heart rate variability in patients with chronic kidney disease », BMC Nephrology, vol. 19, no 1, (ISSN 1471-2369, DOI 10.1186/s12882-018-0843-3, lire en ligne, consulté le )
- ↑ « Trop chaud pour travailler », sur web.archive.org, (consulté le ).
- ↑ Richard J. Johnson et Laura G. Sánchez-Lozada, « Climate Change and the Kidney », sur Annals of Nutrition and Metabolism, (ISSN 0250-6807, DOI 10.1159/000500344, consulté le ), p. 38–44.
- ↑ (en) Li He, Baode Xue, Bo Wang et Ce Liu, « Impact of high, low, and non-optimum temperatures on chronic kidney disease in a changing climate, 1990–2019: A global analysis », Environmental Research, vol. 212, , p. 113172 (ISSN 0013-9351, DOI 10.1016/j.envres.2022.113172, lire en ligne, consulté le ).
- Adam M. Bernstein, Leo Treyzon et Zhaoping Li, « Are high-protein, vegetable-based diets safe for kidney function? A review of the literature », Journal of the American Dietetic Association, vol. 107, no 4, , p. 644–650 (ISSN 0002-8223, PMID 17383270, DOI 10.1016/j.jada.2007.01.002, lire en ligne, consulté le )
- ↑ Coefficient k selon l'âge :
- k = 29 prématuré,
- k = 40 chez le nouveau-né à terme < 1 an,
- k = 49 enfant > 1 an et < 12 ans,
- k = 49 fille < 21 ans,
- k = 62 garçon < 21 ans.
- ↑ http://www.fascicules.fr/data/consensus/nephrologie-insuffisance-renale-chronique-traitements-ANAES-2004-complet.pdf
- ↑ Philippe Chauveau, Christian Combe, Denis Fouque et Michel Aparicio, « Vegetarianism: advantages and drawbacks in patients with chronic kidney diseases », Journal of Renal Nutrition: The Official Journal of the Council on Renal Nutrition of the National Kidney Foundation, vol. 23, no 6, , p. 399–405 (ISSN 1532-8503, PMID 24070587, DOI 10.1053/j.jrn.2013.08.004, lire en ligne, consulté le )
- ↑ « Gliflozines : le grand espoir d'un médicament qui ralentirait vraiment l'insuffisance rénale », sur renaloo.com,
- ↑ (en) Dew MA et al., Does transplantation produce quality of life benefits? A quantitative analysis of the literature, Transplantation. 1997;64:1261-1273.
- ↑ Surveillance de la qualité de vie des sujets atteints d'insuffisance rénale chronique terminale. Rapport qualité de vie - REIN. Volet dialyse 2005 et transplantation 2009.
- ↑ (en) Wolfe RA, Ashby VB, Milford EL et al., Comparison of mortality in all patients on dialysis, patients on dialysis awaiting transplantation, and recipients of a first cadaveric transplant. N Engl J Med 1999 ; 341 : 1725-30.
- ↑ (en) Savoye E, Tamarelle D, Chalem Y, Rebibou JM, Tuppin P., Survival benefits of kidney transplantation with expanded criteria deceased donors in patients aged 60 years and over. Transplantation. 2007 Dec 27 ; 84(12):1618-24.
- (en) Meier-Kriesche HU, Kaplan B, « Waiting time on dialysis as the strongest modifiable risk factor for renal transplant outcomes », Transplantation, 2002, no 74, p. 1377-1381.
- ↑ (en) Yeoungjee Cho, Aminu K. Bello, Adeera Levin et Meaghan Lunney, « Peritoneal Dialysis Use and Practice Patterns: An International Survey Study », American Journal of Kidney Diseases, vol. 77, no 3, , p. 315–325 (DOI 10.1053/j.ajkd.2020.05.032, lire en ligne, consulté le )
- ↑ Kuo-Chin Huang, Yuan-Chih Su, Mao-Feng Sun et Sheng-Teng Huang, « Chinese Herbal Medicine Improves the Long-Term Survival Rate of Patients With Chronic Kidney Disease in Taiwan: A Nationwide Retrospective Population-Based Cohort Study », Frontiers in Pharmacology, vol. 9, (ISSN 1663-9812, PMID 30327604, PMCID PMC6174207, DOI 10.3389/fphar.2018.01117, lire en ligne, consulté le )
- ↑ Ameli Liste et explications de l'ALD : affection de longue durée
- ↑ But de l'éducation thérapeutique (applicable à l'IRC) [PDF]
- ↑ IRC et SROS 3e génération [PDF]
Voir aussi
[modifier | modifier le code]Articles connexes
[modifier | modifier le code]Liens externes
[modifier | modifier le code]- Site communautaire de patients et de proches sur l'insuffisance rénale, la dialyse, la greffe
- Diagnostic de l'insuffisance rénale chronique chez l'adulte par l'HAS
- Moyens thérapeutiques pour ralentir la progression de l'insuffisance rénale chronique chez l'adulte [PDF]
Bibliographie
[modifier | modifier le code]- (en) Aminu K Bello, Ikechi G Okpechi, Adeera Levin et Feng Ye, « An update on the global disparities in kidney disease burden and care across world countries and regions », The Lancet Global Health, vol. 12, no 3, , e382–e395 (DOI 10.1016/S2214-109X(23)00570-3, lire en ligne, consulté le )



