Physiologie gastro-intestinale
La physiologie gastro-intestinale est la branche de la physiologie humaine qui traite de la fonction physique du tractus gastro - intestinal (GI). Le système gastro-intestinal a pour fonction de traiter les aliments ingérés par des moyens mécaniques et chimiques, d'extraire les nutriments et d'excréter les déchets. Le tube digestif est composé du tube digestif, qui va de la bouche à l'anus, ainsi que des glandes, des produits chimiques, des hormones et des enzymes associés qui facilitent la digestion. Les principaux processus qui surviennent dans le tractus gastro-intestinal sont: motilité, sécrétion, régulation, digestion et circulation. Le bon fonctionnement et la coordination de ces processus sont essentiels au maintien d'une bonne santé en permettant une digestion et une absorption efficaces des nutriments[1],[2].
Motilité[modifier | modifier le code]
Le tractus gastro-intestinal génère de la motilité à l'aide de sous-unités de muscle lisse reliées par des jonctions lacunaires. Ces sous-unités tirent spontanément de manière tonique ou phasique. Les contractions toniques sont les contractions qui sont maintenues de plusieurs minutes à plusieurs heures à la fois. Ceux-ci se produisent dans les sphincters du tractus, ainsi que dans l'estomac antérieur. L'autre type de contractions, appelées contractions phasiques, consiste en de brèves périodes de relaxation et de contraction, se produisant dans l'estomac postérieur et dans l'intestin grêle, et est effectué par le muscle externe.
La motilité peut être une hyperactivité (hypermotilité), entraînant une diarrhée ou des vomissements, ou une sous-activité (hypomotilité), entraînant une constipation ou des vomissements; l'un ou l'autre peut causer des douleurs abdominales[3].
Stimulation[modifier | modifier le code]
La stimulation de ces contractions provient probablement de cellules de muscle lisse modifiées appelées cellules interstitielles de Cajal. Ces cellules provoquent des cycles spontanés de potentiels à ondes lentes pouvant entraîner des potentiels d'action dans les cellules des muscles lisses. Ils sont associés au muscle lisse contractile via des jonctions gap. Ces potentiels à ondes lentes doivent atteindre un seuil pour que le potentiel d'action se produise, après quoi des canaux Ca2+ sur le muscle lisse s'ouvrent et un potentiel d'action apparaît. Au fur et à mesure que la contraction est évaluée en fonction de la quantité de Ca2+ entrant dans la cellule, plus la durée de l'onde lente est longue, plus les potentiels d'action sont nombreux. Ceci, à son tour, entraîne une plus grande force de contraction du muscle lisse. L'amplitude et la durée des ondes lentes peuvent être modifiées en fonction de la présence de neurotransmetteurs, d'hormones ou d'autres signaux de signalisation paracrine. Le nombre de potentiels d'onde lente par minute varie en fonction de l'emplacement dans le tube digestif. Ce nombre varie de 3 vagues par minute dans l'estomac à 12 vagues par minute dans les intestins[4].
Modèles de contraction[modifier | modifier le code]
Les schémas de la contraction GI dans son ensemble peuvent être divisés en deux schémas distincts, le péristaltisme et la segmentation. Entre les repas, le complexe moteur en migration est une série de cycles d'ondes péristaltiques en phases distinctes commençant par la relaxation, suivie d'un niveau d'activité croissant pour atteindre un niveau d'activité péristaltique maximal durant 5 à 15 minutes[5]. Ce cycle se répète toutes les 1,5 à 2 heures mais est interrompu par l'ingestion de nourriture. Le rôle de ce processus est susceptible de nettoyer le système digestif des bactéries et des aliments en excès[6].
Péristaltisme[modifier | modifier le code]
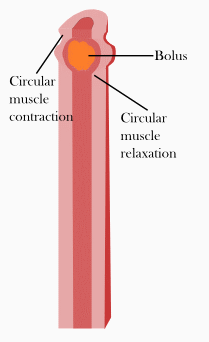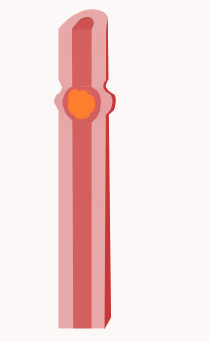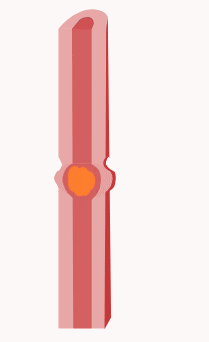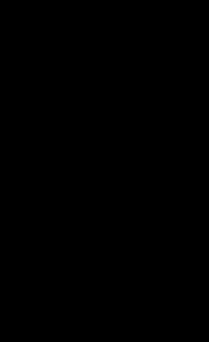
Le péristaltisme est l’un des schémas qui se produisent pendant et peu de temps après un repas. Les contractions se produisent dans les vagues qui parcourent de courtes sections du tube digestif d’une section à l’autre. Les contractions se produisent directement derrière le bol alimentaire contenu dans le système, le forçant vers l'anus dans la prochaine section relâchée du muscle lisse. Cette section relâchée se contracte ensuite, générant un mouvement progressif du bolus entre 2 et 25 cm par seconde. Ce modèle de contraction dépend des hormones, des signaux de paracrine et du système nerveux autonome pour une régulation adéquate[4].
La segmentation se produit également pendant et peu après un repas sur de courtes distances, selon des schémas segmentés ou aléatoires le long de l'intestin. Ce processus est effectué par les muscles longitudinaux qui se détendent tandis que les muscles circulaires se contractent en sections alternées, mélangeant ainsi la nourriture. Ce mélange permet aux enzymes alimentaires et digestives de maintenir une composition uniforme et d'assurer le contact avec l'épithélium pour une absorption adéquate[4].
Sécrétion[modifier | modifier le code]
Chaque jour, sept litres de liquide sont sécrétés par le système digestif. Ce liquide est composé de quatre composants principaux: les ions, les enzymes digestives, le mucus et la bile. Environ la moitié de ces fluides sont sécrétés par les glandes salivaires, le pancréas et le foie, qui composent les organes et glandes accessoires du système digestif. Le reste du liquide est sécrété par les cellules épithéliales gastro-intestinales.
Le composant le plus important des fluides sécrétés sont les ions et l'eau, qui sont d'abord sécrétés puis réabsorbés le long du tractus. Les ions sécrétés sont principalement constitués de H+, K+, Cl−, HCO3− et Na+. L'eau suit le mouvement de ces ions. Le tractus gastro-intestinal accomplit ce pompage ionique en utilisant un système de protéines capables de transporter des substances actives, de faciliter la diffusion et de déplacer les ions dans le canal. La disposition de ces protéines sur les côtés apical et basolatéral de l'épithélium détermine le mouvement net des ions et de l'eau dans le tractus.
H+ et Cl− sont sécrétés par les cellules pariétales dans la lumière de l'estomac, créant des conditions acides avec un pH bas de 1 H+ est pompé dans l'estomac en le remplaçant par K+. Ce processus nécessite également l’ATP comme source d’énergie; Cependant, Cl− suit alors la charge positive dans H+ à travers une protéine à canal apical ouvert.
HCO3− les sécrétions neutralisent les sécrétions acides qui pénètrent dans le duodénum de l'intestin grêle. La plupart des HCO3− proviennent de cellules acineuses du pancréas sous forme de NaHCO3 dans une solution aqueuse[5]. Ceci est le résultat de la forte concentration de HCO3− et de Na+ présents dans le conduit, ce qui crée un gradient osmotique sur lequel l’eau suit[4].
Enzymes digestives[modifier | modifier le code]
La seconde sécrétion vitale du tractus gastro-intestinal est celle des enzymes digestives sécrétées dans la bouche, l'estomac et les intestins. Certaines de ces enzymes sont sécrétées par des organes digestifs accessoires, tandis que d'autres sont sécrétées par les cellules épithéliales de l'estomac et de l'intestin. Alors que certaines de ces enzymes restent incrustées dans la paroi du tractus gastro-intestinal, d’autres sont sécrétées sous forme de proenzyme inactive[4]. Lorsque ces proenzymes atteignent la lumière du tractus, un facteur spécifique à une proenzyme particulière l'activera. La pepsine, sécrétée dans l’estomac par les cellules principales, en est un excellent exemple. La pepsine sous sa forme sécrétée est inactive ( pepsinogène ). Cependant, une fois atteint la lumière gastrique, il est activé en pepsine par la concentration élevée en H +, devenant une enzyme essentielle à la digestion. La libération des enzymes est régulée par des signaux neuronaux, hormonaux ou paracrines. Cependant, en général, la stimulation parasympathique augmente la sécrétion de toutes les enzymes digestives.
Mucus[modifier | modifier le code]
Le mucus est libéré dans l'estomac et l'intestin et sert à lubrifier et à protéger la muqueuse interne du tractus. Il est composé d'une famille spécifique de glycoprotéines appelées mucines et est généralement très visqueux. Le mucus est constitué de deux types de cellules spécialisées appelées cellules de mucus dans l'estomac et de cellules caliciformes dans les intestins. Les signaux d'augmentation de la libération de mucus comprennent les innervations parasympathiques, la réponse du système immunitaire et les messagers du système nerveux entérique[4].
Bile[modifier | modifier le code]
La bile est sécrétée dans le duodénum de l'intestin grêle par la voie biliaire principale. Il est produit dans les cellules du foie et stocké dans la vésicule biliaire jusqu'à sa libération au cours d'un repas. La bile est formée de trois éléments: les sels biliaires, la bilirubine et le cholestérol. La bilirubine est un déchet de la dégradation de l'hémoglobine. Le cholestérol présent est sécrété avec les fèces. Le composant sel biliaire est une substance active non enzymatique qui facilite l'absorption des graisses en l'aidant à former une émulsion avec de l'eau en raison de sa nature amphotère. Ces sels se forment dans les hépatocytes à partir d'acides biliaires associés à un acide aminé. D'autres composés, tels que les produits de dégradation du médicament, sont également présents dans la bile[5].
Régulation[modifier | modifier le code]
Le système digestif a un système complexe de régulation de la motilité et de la sécrétion qui est essentiel au bon fonctionnement. Cette tâche est accomplie via un système de réflexes longs du système nerveux central (SNC), de réflexes courts du système nerveux entérique (ENS) et de réflexes de peptides gastro-intestinaux travaillant en harmonie[4].
Réflexes longs[modifier | modifier le code]
Les réflexes longs sur le système digestif impliquent un neurone sensoriel qui envoie des informations au cerveau, qui intègre le signal puis envoie des messages au système digestif. Dans certaines situations, les informations sensorielles proviennent du tube digestif lui-même; dans d'autres, les informations proviennent de sources autres que le tractus gastro-intestinal. Lorsque cette dernière situation se produit, ces réflexes sont appelés réflexes à action directe. Ce type de réflexe inclut des réactions aux aliments ou des effets déclencheurs de danger dans le tractus gastro-intestinal. Les réponses émotionnelles peuvent également déclencher une réponse gastro-intestinale telle que les papillons dans l'estomac se sentir nerveux. Les réflexes feedforward et émotionnels du tractus gastro-intestinal sont considérés comme des réflexes céphaliques[4].
Réflexes courts[modifier | modifier le code]
Le contrôle du système digestif est également assuré par l'ENS, qui peut être considéré comme un cerveau digestif pouvant aider à réguler la motilité, la sécrétion et la croissance. Les informations sensorielles provenant du système digestif peuvent être reçues, intégrées et traitées uniquement par le système entérique. Lorsque cela se produit, le réflexe est appelé réflexe court[4]. Bien que cela puisse être le cas dans plusieurs situations, l'ENS peut également fonctionner conjointement avec le CNS ; les afférences vagales des viscères sont reçues par la moelle, les efférents sont affectés par le nerf vague. Lorsque cela se produit, le réflexe s'appelle réflexe vagovagal. Le plexus myentérique et le plexus sous - muqueux sont tous deux situés dans la paroi de l'intestin et reçoivent des signaux sensoriels de la lumière de l'intestin ou du système nerveux central[5].
Peptides gastro-intestinaux[modifier | modifier le code]
Les peptides GI sont des molécules de signal qui sont libérées dans le sang par les cellules GI elles-mêmes. Ils agissent sur divers tissus, notamment le cerveau, les organes accessoires de la digestion et le tractus gastro-intestinal. Les effets vont des effets excitateurs ou inhibiteurs sur la motilité et la sécrétion aux sentiments de satiété ou de faim lorsqu’ils agissent sur le cerveau. Ces hormones appartiennent à trois grandes catégories, les familles de la gastrine et de la sécrétine, la troisième étant composée de toutes les autres hormones contrairement à celles des deux autres familles. D'autres informations sur les peptides gastro-intestinaux sont résumées dans le tableau ci-dessous[7].
| Secreted by | Target | Effects on endocrine secretion | Effects on exocrine secretion | Effects on motility | Other effects | Stimulus for release | |
|---|---|---|---|---|---|---|---|
| Gastrin | G Cells in stomach | ECL cells; parietal cells | None | Increases acid secretion, increases mucus growth | Stimulates gastric contraction | None | Peptides and amino acids in lumen; gastrin releasing peptide and ACh in nervous reflexes |
| Cholecystokinin (CCK) | Endocrine I cells of the small intestine; neurons of the brain and gut | Gallbladder, pancreas, gastric smooth muscle | None | Stimulates pancreatic enzyme and HCO3- secretion | Stimulates gallbladder contraction; inhibits stomach emptying | Satiety | Fatty acids and some amino acids |
| Secretin | Endocrine S cells of the small intestine | Pancreas, stomach | None | Stimulates pancreatic and hepatic HCO3- secretion; inhibits acid secretion; pancreatic growth | Stimulates gallbladder contraction; Inhibits stomach emptying | None | Acid in small intestine |
| Gastric inhibitory Peptide | Endocrine K cells of the small intestine | Beta cells of the pancreas | Stimulates pancreatic insulin release | Inhibits acid secretion | None | Satiety and lipid metabolism | Glucose, fatty acid, and amino acids in small intestine |
| Motilin | Endocrine M cells in small intestine | Smooth muscle of stomach and duodenum | None | None | Stimulates migrating motor complex | Action in brain, stimulates migratory motor complex | Fasting: cyclic release every 1.5–2 hours by neural stimulus |
| Glucagon-like peptide-1 | Endocrine cells in small intestine | Endocrine pancreas | Stimulates insulin release; inhibits glucagon release | Possibly inhibits acid secretion | Slows gastric emptying | Satiety; various CNS functions | Mixed meals of fats and carbohydrates |
Digestion[modifier | modifier le code]
Circulation splanchnique[modifier | modifier le code]
Liens externes[modifier | modifier le code]
Notes et références[modifier | modifier le code]
- (en) Eugene Trowers et Marc Tischler, Gastrointestinal Physiology : A Clinical Approach, S.l./Cham, Springer, , 9 p. (ISBN 978-3-319-07164-0, lire en ligne)
- « Human Physiology/The gastrointestinal system - Wikibooks, open books for an open world », en.wikibooks.org (consulté le )
- Drossman, « Functional Gastrointestinal Disorders: History, Pathophysiology, Clinical Features and Rome IV. », Gastroenterology, (PMID 27144617, DOI 10.1053/j.gastro.2016.02.032)
- Dee Unglaub Silverthorn Ph. D, Human Physiology : An Integrated Approach, Benjamin Cummings, (ISBN 0-8053-6851-5)
- Bowen DVM PhD, « Pathophysiology of the Digestive System », (consulté le )
- Nosek PhD, « Essentials Of Human Physiology » [archive du ] (consulté le )
- « Overview of Gastrointestinal Hormones », www.vivo.colostate.edu (consulté le )
